Ryan Seutter, MD and Glenn N. Levine, MD, FACC, FAHA
Người dịch: BS Nguyễn Thị Kim Thịnh
- Các chỉ định chính của đo điện tâm đồ (ECG) liên tục (AECG, ambulatory electrocardiography monitoring)
Đo ECG liên tục (AECG) là biện pháp không xâm nhập giúp khảo sát liên tục trong suốt thời gian hoạt động hằng ngày các trường hợp nghi ngờ rối loạn nhịp. Nghiệm pháp này giúp chẩn đoán, xác định tần số, độ nghiêm trọng, mối tương quan giữa rối loạn nhịp với các triệu chứng khác như: hồi hộp đánh trống ngực, cảm giác choáng váng, hay ngất. Theo dõi bằng AECG có thể rất hữu ích trong việc loại trừ khả năng rối loạn nhịp là nguyên nhân gây ra các triệu chứng cho bệnh nhân nếu như trong quá trình theo dõi không có biến cố nào liên quan. AECG cũng có thể dùng để đánh giá đáp ứng khi điều trị thuốc chống loạn nhịp ở những bệnh nhân được chẩn đoán rối loạn nhịp. Đôi khi AECG còn được sử dụng trong những trường hợp khác. Các chỉ định hiện nay của AECG theo Hội Tim mạch Hoa Kỳ (ACC/AHA, the American College of Cardiology/American Heart Association) như trong Bảng 5-1.
Bảng 5 – 1 . Tóm tắt các chỉ định hiện nay của đo ECG liên tục (AECG) theo hướng dẫn của Hội Tim mạch Hoa Kỳ
|
Class I (Được khuyến cáo, recommended)
Mức IIa (Bằng chứng/ý kiến nghiêng về tính có ích/hiệu quả)
Mức IIb ( Ít có bằng chứng chứng tỏ tính hữu ích/ hiệu quả)
|
- Các hình thức theo dõi điện tâm đồ liên tục hiện có:
Đo ECG liên tục có 3 nhóm chính: Đo Holter ECG, máy theo dõi biến cố (event monitors), và loop recorder cấy được (ILRs, implantable loop recorders). Chủng loại và thời gian theo dõi tùy thuộc vào tần số và độ nghiêm trọng của các triệu chứng. Hầu hết các thiết bị hiện đại đều có khả năng truyền dữ liệu ECG qua điện thoại trong hoặc sau khi ghi nhận được cơn rối loạn nhịp. Mỗi hệ thống đều có ưu điểm và nhược điểm riêng; chọn sử dụng loại nào phải tùy thuộc từng bệnh nhân cụ thể. Tuy nhiên, với bất kỳ hệ thống nào, bệnh nhân cũng đều phải ghi nhận lại các triệu chứng và các hoạt động (ví dụ: bằng nhật ký) trong thời gian đo theo dõi.
- Đo Holter ECG: nghĩa là theo dõi ECG liên tục và ghi nhận 2 hay 3 kênh dữ liệu ECG, trong 24-48 giờ. Hình thức này áp dụng lý tưởng ở bệnh nhân có những cơn rối loạn nhịp xảy ra hằng ngày.
- Theo dõi biến cố: theo dõi ECG liên tục và ghi nhận 2 hay 3 kênh dữ liệu ECG, trong 30-60 ngày. Tuy nhiên hệ thống này chỉ ghi nhận dữ liệu khi bệnh nhân có triệu chứng (biến cố). Bệnh nhân sẽ tự bấm nút khi triệu chứng sắp xuất hiện, máy sẽ lưu lại dữ liệu của khoảng thời gian 1-4 phút trước và 1-2 phút sau biến cố. Một số loại máy theo dõi biến cố cũng có thể lưu lại các rối loạn nhịp do chính máy tự phát hiện, dựa trên các thông số được lập trình sẵn. Hệ thống theo dõi biến cố này thích hợp cho các bệnh nhân mà cơn rối loạn nhịp thỉnh thoảng xảy ra, hàng tuần hay hàng tháng.
- Loop recorder cấy được: cần phải phẫu thuật để đặt máy này vào cơ thể. Máy cho phép theo dõi trong thời gian dài và ghi nhận một kênh ECG trong thời gian hơn một năm. Tương tự như máy theo dõi biến cố, máy này cũng ghi nhận các biến cố dựa trên triệu chứng bệnh nhân ghi nhận, hoặc do máy ghi nhận tự động dựa trên nhịp tim. Hình thức này áp dụng tốt nhất ở các bệnh nhân mà triệu chứng hiếm xuất hiện, thường xảy ra cách nhau hơn 1 tháng.
- Loop recorder cấy được là gì?
Đó là một thiết bị đặt vào cơ thể bằng phẫu thuật, sử dụng trong thời gian dài giúp ghi nhận và phát hiện những rối loạn nhịp có nguy cơ đe dọa tính mạng. Thông thường thiết bị này sẽ được đặt dưới da vùng dưới vai trái, và theo dõi liêu tục các tín hiệu điện tim lưỡng cực có thể kéo dài đến 14 tháng. Người bệnh có thể dùng một máy kích hoạt từ (magnetic activator) áp vào phía trên thiết bị này, để báo một biến cố khi có triệu chứng. Ngoài ra, thiết bị còn tự động ghi nhận những cơn nhịp chậm hay nhịp nhanh (Hình 5.1). Sau đó, thiết bị này sẽ được đọc bởi các máy lập trình (programmer) bên ngoài, để xem xét các dữ liệu ghi nhận được, tương tự như trường hợp máy tạo nhịp vĩnh viễn. Sau khi có chẩn đoán, thiết bị này sẽ được phẫu thuật lấy ra. Ở bệnh nhân có cơn ngất không giải thích được, phương pháp ILR này giúp chẩn đoán được hơn 90% trường hợp trong thời gian sau 1 năm.
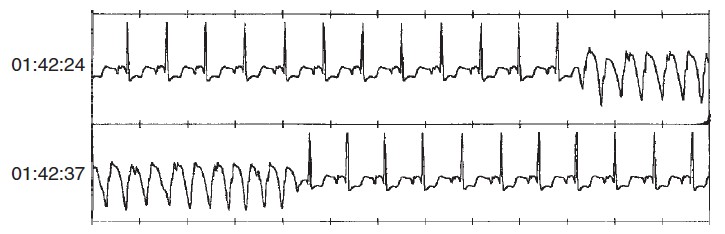
Hình 5.1 Hình ảnh minh họa ghi nhận được từ ILR. Trường hợp này cho thấy có một chuỗi nhịp nhanh thất không kéo dài.
- Khi nào thì kết quả đo Holetr ECG hay theo dõi biến cố (event monitoring) được coi là bất thường?
Trong quá trình theo dõi điện tâm đồ liên tục thường có thể phát hiện một số rối loạn nhịp không hẳn là bất thường. Các rối loạn nhịp này bao gồm: nhịp chậm xoang lúc nghỉ hay lúc ngủ, loạn nhịp nhĩ, với thời gian dừng ngắn hơn 3 giây, block xoang nhĩ, block nhĩ thất độ II type I (chu kỳ Wenckebach), ổ tạo nhịp nhĩ lưu động (wandering atrial pacemaker), nhịp thoát bộ nối, ngoại tâm thu nhĩ hay thất.
Đáng quan tâm là các rối loạn nhịp nhĩ và thất phức tạp và thường xuyên, vốn ít gặp ở những người bình thường, bao gồm block nhĩ thất độ II type II, block nhĩ thất độ III, ngưng xoang kéo dài trên 3 giây, nhịp tim chậm rõ rệt khi thức, loạn nhịp tim nhanh. Một trong những yếu tố quan trọng đối với bất kỳ rối loạn nhịp nào ghi nhận được là sự tương quan với các triệu chứng. Trong một số trường hợp, thậm chí một số loạn nhịp được coi là “lành tính” cũng có khi cần phải điều trị nếu có triệu chứng đi kèm.
- Khi theo dõi ECG liên tục, tỉ lệ phát hiện được rối loạn nhịp là bao nhiêu?
Khoảng 25-50% bệnh nhân có than phiền hay có triệu chứng trong thời gian theo dõi 24 giờ. Trong số các triệu chứng này, chỉ có 2-15% có tương quan với hay được tin rằng do rối loạn nhịp gây ra. Khoảng 35% bệnh nhân có ghi nhận triệu chứng, nhưng không có bất thường ECG tương ứng. Kéo dài thời gian theo dõi có thể giúp tăng khả năng phát hiện các biến cố có triệu chứng. Ở bệnh nhân tiền ngất hay ngất, tỷ lệ phát hiện biến cố có kèm triệu chứng có thể tăng hơn, 50% sau 3 ngày và 75% sau 5-21 ngày theo dõi ECG liên tục.
- Khi theo dõi ECG liên tục, tỉ lệ phát hiện được rối loạn nhịp thất ở những người bình thường là bao nhiêu?
Khi theo dõi Holter ECG liên tục 24 – 48 giờ, phát hiện được rối loạn nhịp thất trong khoảng 40-75% trường hợp người bình thường. Xuất độ và tần số của ngoại tâm thu thất gia tăng theo tuổi, nhưng điều này không ảnh hưởng đến tiên lượng về lâu dài ở những người hoàn toàn khỏe mạnh.
- Ở bệnh nhân đã được chẩn đoán thiếu máu cục bộ cơ tim, việc theo dõi ECG liên tục có vai trò như thế nào?
Mặc dù phân suất tống máu sau nhồi máu cơ tim là chỉ số tiên lượng sống còn quan trọng nhất, việc theo dõi ECG liên tục cũng có thể giúp ích trong việc phân nhóm nguy cơ một cách chi tiết hơn. Rối loạn nhịp thất xảy ra trong khoảng 2-5% bệnh nhân sau nhồi máu cơ tim xuyên thành khi theo dõi về lâu dài. Ở những bệnh nhân sau nhồi máu cơ tim, nếu trên ECG theo dõi 24 giờ có sự xuất hiện của tình trạng thường xuyên ngoại tâm thu thất (>10 lần/ phút) và nhịp nhanh thất không kéo dài, thì tỷ lệ tử vong tăng từ 1.5 đến 2.0 lần trong thời gian theo dõi từ 2-5 năm, không phụ thuộc vào chức năng thất trái.
- Holter ECG có thể hỗ trợ chẩn đoán một trường hợp nghi ngờ thiếu máu cơ tim không?
Có. Đoạn ST chênh xuống tạm thời, từ 0.1 mV hoặc hơn nữa kéo dài trong hơn 30 giây hiếm gặp ở những người bình thường, và có mối tương quan mạnh với hình ảnh thiếu máu cục bộ trên xạ ký tưới máu cơ tim.
- Holter ECG đã phát hiện được điều gì về đau thắt ngực, và kiểu xảy ra của nó?
Holter ECG cho thấy đa số những cơn thiếu máu cục bộ cơ tim xảy ra lúc hoạt động bình thường hằng ngày thuộc loại “im lặng” nghĩa là không có triệu chứng, và những đợt ST chênh xuống có triệu chứng hay im lặng thường theo nhịp sinh học, trong đó thay đổi ST kiểu thiếu máu cục bộ thường gặp lúc sáng sớm. Các nghiên cứu cũng cho thấy thay đổi đoạn ST về đêm là một chỉ điểm rõ rệt của bệnh lý mạch vành có ý nghĩa.
- ECG tín hiệu trung bình hóa (SAECG, signal-averaged ECG) là gì?
ECG tín hiệu trung bình hóa là một kiểu ECG đặc biệt, mới đầu được phát triển để xác định các trường hợp có nguy cơ đột tử do bệnh tim mạch và rối loạn nhịp thất phức tạp. Ở bệnh nhân dễ bị nhịp nhanh thất và rung thất, có thể có chậm dẫn truyền điện thế qua vùng cơ tim bị bệnh, tạo ra các tín hiệu điện nhỏ và đến muộn (điện thế muộn), khó thấy trên ECG đo theo phương pháp thông thường. Bằng cách khuếch đại và trung bình hóa các tín hiệu bằng vi tính, các điện thế muộn rất nhỏ (tính bằng microvolt) có thể nhìn thấy trên SAECG, từ đó có thể hỗ trợ việc phân tầng nguy cơ ở các bệnh nhân dễ bị một dạng rối loạn nhịp nào đó.
- Khi nào thì nên sử dụng SAECG?
Việc sử dụng SAECG để tìm ra điện thế muộn, cũng như để xác định các đối tượng bệnh nhân có nguy cơ đột tử cao sau nhồi máu cơ tim, đã được nghiên cứu rất nhiều. Tuy có mối liên hệ giữa điện thế muộn với sự gia tăng nguy cơ rối loạn nhịp thất sau nhồi máu cơ tim, song SAECG có giá trị tiên đoán dương tính thấp. Trong nghiên cứu “The Coronary Artery Bypass Graft (CABG) Patch trial”, những bệnh nhân có SAECG bất thường và giảm EF, đồng thời có phẫu thuật tim mạch, được chia ngẫu nhiên thành các nhóm: cấy ghép hoặc không cấy ghép máy khử rung (implantable cardioverter defibrillator, ICD), sau đó theo dõi bệnh nhân trong thời gian trung bình là 32 tháng. Kết quả, nghiên cứu này không tìm thấy ích lợi nào của việc đặt ICD cho quần thể bệnh nhân có SAECG bất thường. Một nghiên cứu khác về sử dụng SAECG ở bệnh nhân được can thiệp tái tưới máu, chủ yếu bằng cách can thiệp động mạch vành qua da ngay từ đầu (primary percutaneous coronary intervention), không cho thấy SAECG là một công cụ hữu ích trong việc phân tầng nguy cơ ở quần thể bệnh nhân này. Trong thực hành lâm sàng hiện nay, nghiệm pháp này hiếm khi được dùng để phân tầng nguy cơ.
- Sóng T luân chuyển đo bằng microvolts là gì, và nó có giúp tiên lượng dự hậu của bệnh nhân không?
Sóng T luân chuyển đo bằng microvolts (MTWA, microvolt T-wave alternans), là một kỹ thuật dùng để đo tính biến thiên rất nhỏ của sóng T giữa các nhịp tim, mà ECG chuẩn thông thường không phát hiện được. Các thay đổi rõ rệt của MTWA có liên quan với nguy cơ gia tăng đột tử do tim và các rối loạn nhịp thất phức tạp. Sử dụng MTWA để phân tầng yếu tố nguy cơ có ích lợi nhất ở nhóm bệnh nhân có bệnh sử bệnh mạch vành và có EF giảm. Nghiệm pháp MTWA dương tính cho phép tiên đoán nguy cơ rối loạn nhịp thất tăng lên khoảng 4 lần, so với các bệnh nhân có nghiệm pháp âm tính. Theo hướng dẫn của các hiệp hội tim mạch ACC/AHA/ESC về loạn nhịp thất và phòng ngừa đột tử do tim, có thể sử dụng MTWA để cải thiện chẩn đoán và phân tầng nguy cơ các bệnh nhân có loạn nhịp thất, hay có nguy cơ xuất hiện loạn nhịp thất đe dọa tính mạng ( Nhóm IIa, mức độ chứng cứ A).
- Tính biến thiên của tần số tim (heart-rate variability) có hữu ích ở một số bệnh nhân không?
Giảm tính biến thiên của tần số tim là một yếu tố tiên lượng độc lập của tử suất tăng cao sau nhồi máu cơ tim và là do sự giảm điều hòa phó giao cảm giữa các nhịp đập của tim. Tính biến thiên của tần số tim có giá trị dự báo thấp sau nhồi máu cơ tim. Theo khuyến cáo (nhóm IIb) của ACC, tính biến thiên của tần số tim dùng để đánh giá nguy cơ xuất hiện các biến cố trong tương lai ở các bệnh nhân không có triệu chứng nhưng:
- Sau nhồi máu cơ tim có rối loạn chức năng thất trái
- Có suy tim
- Có bệnh cơ tim phì đại vô căn
Tài liệu tham khảo, tài liệu nên đọc và websites
- Narayan SM: T-Wave (Repolarization) Alternans: Clinical Aspects: http://www.utdol.com
- Narayan SM, Cain ME: Clinical Applications of the Signal-Averaged Electrocardiogram: Overview: http://www.utdol.com
- Assar MD, Krahn AD, Klein GJ, et al: Optimal duration of monitoring in patients with unexplained syncope. Am J Cardiol 92:1231-1233, 2003.
- Bass EB, Curtiss EI, Arena VC, et al: The duration of Holter monitoring in patients with syncope: is 24 hours enough? Arch Intern Med 50:1073, 1990.
- Bigger JT Jr: Prophylactic use of implanted cardiac defibrillators in patients at high risk for ventricular arrhythmias after coronary-artery bypass graft surgery. Coronary Artery Bypass Graft (CABG) Patch Trial investigators, N Engl J Med 337:1569-1575, 1997.
- Chow T, Kereiakes DJ, Bartone C, et al: Microvolt T-wave alternans identifies patients with ischemic cardiomyopathy who benefit from implantable cardioverter-defibrillator therapy, J Am Coll Cardiol 49:50-58, 2007.
- Crawford MH, Bernstein SJ, Deedwania PC, et al: ACC/AHA guidelines for ambulatory electrocardiography: executive summary and recommendations: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Revise the Guidelines for Ambulatory Electrocardiography), J Am Coll Cardiol 34:912-948, 1999.
- Epstein AE, Hallstrom AP, Rogers WJ, et al: Mortality following ventricular arrhythmia suppression by encainide, flecainide, and moricizine after myocardial infarction. The original design concept of the Cardiac Arrhythmia Suppression Trial (CAST), JAMA 270(20):2451-2455, 1993.
- Kennedy HL, Whitlock JA, Sprague MK, et al: Long-term follow-up of asymptomatic healthy subjects with frequent and complex ventricular ectopy, N Engl J Med 312:193, 1985.
- Maggioni AP, Zuanetti G, Franzosi MG, et al: Prevalence and prognostic significance of ventricular arrhythmias after acute myocardial infarction in the fibrinolytic era. GISSI-2 results, Circulation 87:312-322, 1993.
- Signal-averaged electrocardiography: ACC Expert Consensus Document. J Am Coll Cardiol 27:238, 1996.
- Zeldis SM, Levine BJ, Michaelson EL, et al: Cardiovascular complaint. Correlation with cardiac arrhythmias on 24 hour electrocardiographic monitoring, Chest 78:456, 1980.
- Zipes DP, Camm AJ, Borggrefe M, et al: ACC/AHA/ESC 2006 guidelines for management of patients with ventricular arrhythmias and the prevention of sudden cardiac death, J Am Coll Cardiol 48:1064-1108, 2006.

Để lại bình luận
Bạn cần phải đăng nhập để đăng bình luận.