Frank Cetta
Người dịch :BS. Đỗ Thị Kim Chi
Trường hợp 1:
Một cô gái 17 tuổi bệnh kênh nhĩ thất bán phần (KNTBP) đã được mổ đóng thông liên nhĩ nguyên phát và sửa chẻ van ở lá trước van 2 lá lúc 18 tháng tuổi. Cô ta vẫn khoẻ và phát triển bình thường, chơi tốt những môn thể thao ở trường trung học. Vài năm trước khi đến khám lần này, cô ta đã có âm thổi tâm thu tống máu. Siêu âm tim cho thấy những hình ảnh như trong hình 2.1. Siêu âm đó cũng cho thấy hở van 2 lá không đáng kể và hở van ĐMC nhẹ.
Siêu âm tim trong hình 2.1 biểu thị mô ở buồng tống thất trái giống như những kết nối phụ từ lá trước van 2 lá đến vách liên thất
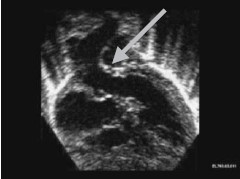
Hình 2.1: Mặt cắt cạnh ức trục dọc cho thấy màng dưới van động mạch chủ (mũi tên) đã phát triển ở tuổi thiếu niên, 15 năm sau mổ kênh nhĩ thất bán phần.
Trường hợp 2:
Một phụ nữ 58 tuổi có triệu chứng khó thở khi gắng sức ngày càng tăng bắt đầu xuất hiện ở tuổi 45. Lúc đó cô ta là một huấn luyện viên aerobic, nhận thấy công việc tập luyện với cường độ cao như thường lệ trở nên ngày càng khó khăn hơn trong 3-4 năm qua. Cô ta nói là không có đau ngực, hồi hộp hay triệu chứng khác. Cô ta không bao giờ có vấn đề loạn nhịp tim. Phim X-quang lồng ngực 13 năm trước cho thấy bóng tim lớn. Điều này dẫn đến chỉ định một siêu âm tim và đã thấy một thông liên nhĩ nguyên phát lớn và hở van 2 lá trung bình. Lúc đó, cô ta được phẫu thuật đóng thông liên nhĩ và đóng kẽ lá trước van 2 lá. Điều được chú ý là ngay sau phẫu thuật đã có hẹp nhẹ buồng tống thất trái. Xuất hiện một âm thổi tâm thu tống máu nhẹ và siêu âm tim Doppler đo được độ chênh áp trung bình qua buồng tống thất trái là 12 mmHg. Cô ta có hở van 2 lá nhẹ.
Giờ đây ở tuổi 58, cô ta đã không đi tái khám với bác sĩ chuyên khoa tim mạch từ 5 năm nay. BS chăm sóc ban đầu nghe thấy một âm thổi tâm thu lớn khi khám thường quy. Điều này gợi ý bệnh nhân cần được lượng giá lại tại phòng khám bệnh tim bẩm sinh người lớn. Cô ta có 2 âm thổi tâm thu: một âm thổi tống máu 3/6 thô ráp nghe rõ ở phần giữa bờ trái xương ức, lan về bờ phải xương ức phía trên. Không có click tống máu. Tiếng tim thứ 2 tách đôi sinh lý. Âm thổi thứ 2 là âm thổi toàn tâm thu thô ráp 3/6 nghe rõ ở mỏm lan nách trái. Cô ta đã nghỉ hưu sau lần khám tim mạch trước và hiện sống một cuộc sống tĩnh tại hơn, không ghi nhận bất kỳ hạn chế đáng kể nào. Không có triệu chứng hồi hộp hay đau ngực.
Lúc này siêu âm tim cho thấy tắc nghẽn buồng tống thất trái nặng với độ chênh áp trung bình là 60 mmHg. Có hở van ĐMC nhẹ và hở van 2 lá trung bình. Lá trước van 2 lá dày nhiều và trong kỳ tâm thu, lá trước van 2 lá làm nghẽn buồng tống thất trái (Hình 2.2)
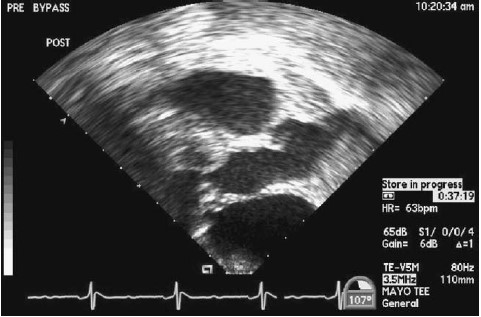
Hình 2.2: Siêu âm tim qua thực quản trong phẫu thuật, trước khi chạy máy tim phổi nhân tạo, ở một phụ nữ 58 tuổi đã mổ kênh nhĩ thất bán phần, bây giờ có nghẽn buồng tống thất trái do sự kết hợp của phì đại vách liên thất và những phần phụ dư thừa của van 2 lá
Thảo luận:
Nghẽn buồng tống thất trái tiến triển xảy ra ở khoảng 15% bệnh nhân sau phẫu thuật sửa chữa KNTBP. Điều này xảy ra thường hơn ở những bệnh nhân dạng “ bán phần” hơn những BN dạng “ toàn phần”. Có vài yếu tố góp phần vào cơ sở giải phẫu này. Buồng tống thất trái bị kéo dài hơn ở tim bình thường, biểu lộ cái gọi là “ biến dạng cổ ngỗng”. Ở những trái tim này, khoảng cách từ van động mạch chủ (ĐMC) đến mỏm tim dài hơn khoảng cách từ van 2 lá đến mỏm (tim bình thường, những khoảng cách này gần bằng nhau; Hình 2.3). Thêm vào đó, những màng dưới van ĐMC và những gờ có thể phát triển mới ở vùng này. Mô van 2 lá phụ cũng có thể góp phần gây tắc nghẽn dưới ĐMC. Những vị trí cơ nhú có thể bị quay về phía trước trong KNT, góp phần gây nghẽn buồng tống. Vì những lý do này, sau cuộc mổ “có tính chất sửa chữa”, những bệnh nhân này cần được theo dõi tỉ mỉ và suốt đời về sự phát triển/ tiến triển của tắc nghẽn buồng tống thất trái cũng như sự phát triển của hở van ĐMC và sự tiến triển của hở van 2 lá.
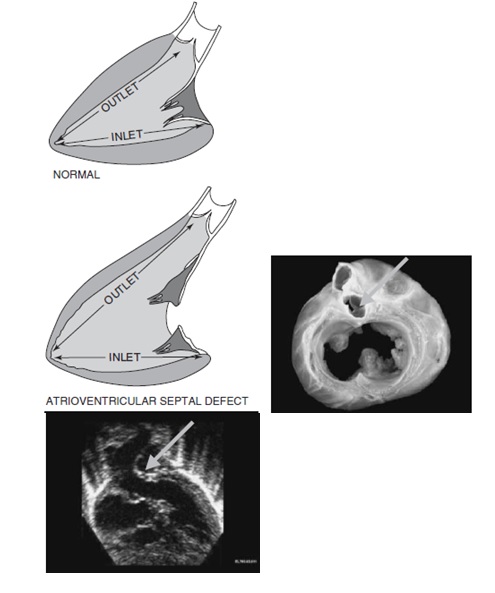
Hình 2.3: (Những sơ đồ) Ở tim bình thường, khoảng cách từ mỏm đến vòng van động mạch chủ và khoảng cách từ mỏm đến vòng van 2 lá gần bằng nhau. Ngược lại, ở những bệnh nhân kênh nhĩ thất, khoảng cách từ mỏm đến vòng van động mạch chủ (ĐMC) lớn hơn khoảng cách từ mỏm đến đến vòng van 2 lá. Điều này xảy ra do van ĐMC bị “bật” về phía trước (hình phải). Mẫu giải phẫu bệnh cho thấy van ĐMC (mũi tên) bị chuyển chỗ về phía trước trong kênh nhĩ thất toàn phần. (Hình dưới cùng) siêu âm tim hai chiều ở mặt cắt cạnh ức trục dọc dưới sườn cho thấy buồng tống thất trái bị kéo dài ra dạng “ cổ ngỗng”.
Danh pháp (đồng nghĩa)
– Khiếm khuyết vách nhĩ thất (Atrio ventricular Septal Defects – AVSD)
– Khiếm khuyết kênh nhĩ thất (Atrioventricular Canal Defects – AV Canal)
– Khiếm khuyết gối nội mạc (Endocardial Cushion Defects)
Các dạng kênh nhĩ thất
Toàn phần: van nhĩ thất chung + thông liên nhĩ nguyên phát lớn + thông liên thất buồng nhận lớn
Bán phần: Thông liên nhĩ nguyên phát + chẻ lá trước van 2 lá
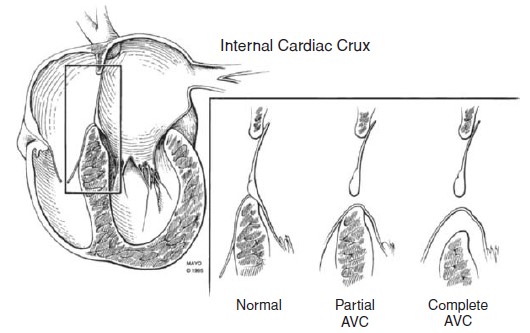
Nhóm những tổn thương sẽ được hướng dẫn trong chương này là “ khiếm khuyết vách nhĩ thất”. KNT là những bất thường có khiếm khuyết vách nhĩ thất và sự đa dạng của những bất thường van nhĩ thất. Ở dạng bán phần, thông liên nhĩ nguyên phát luôn hiện diện và có 2 vòng van 2 lá và 3 lá riêng biệt, van 2 lá luôn có chẻ van. Ở dạng toàn phần, thông liên nhĩ nguyên phát tiếp giáp với thông liên thất buồng nhận và van nhĩ thất chung chỉ có một vòng van. Có vài phân loại chi tiết hơn được dùng để mô tả KNT. KNT “ chuyển tiếp” là một kiểu phụ của KNTBP. Thuật ngữ này được dùng khi KNTBP cũng có 1 thông liên thất buồng nhận nhỏ đã bị đóng một phần bằng những phần dây chằng dày đắp lên vách liên thất. KNT “trung gian” là kiểu phụ của KNT toàn phần có 2 lỗ van nhĩ thất trái và phải riêng biệt mặc dù chỉ có 1 vòng van. Những lỗ van riêng biệt này được xem như lỗ van nhĩ thất trái và phải hơn là “2 lá” và “3 lá”. Sự mô tả này vẫn dùng sau mổ KNTTP. Đúng hơn là dựa vào tên gọi của phân loại này, các nhà lâm sàng, kỹ thuật viên siêu âm, và phẫu thuật viên nên liên lạc với nhau bởi sự mô tả một cách giản dị về giải phẫu và luồng thông đã thấy (Hình 2.4)[1]. Siêu âm tim 2D là kỹ thuật hình ảnh đầu tiên trong chẩn đoán KNT. Điều này đặc biệt có ích cho việc phác hoạ hình thái học các van nhĩ thất.
Tóm lược kênh nhĩ thất
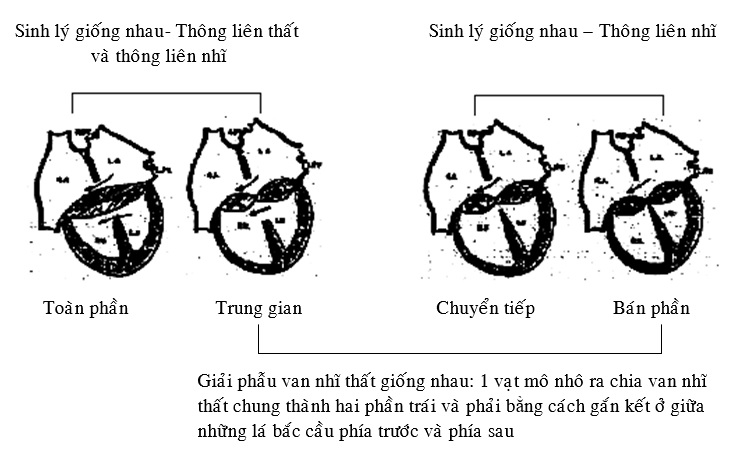
Hình 2.4: Biểu đồ mô tả sự giống nhau về sinh lý và giải phẫu và những khác nhau của những dạng kênh nhĩ thất
Kênh nhĩ thất bán phần : (KNTBP)
Bệnh học:
Trong KNTBP, vòng van 2 lá và 3 lá là riêng biệt. Dạng thường gặp nhất gồm có thông liên nhĩ nguyên phát và kẽ van 2 lá trước. Hầu hết thông liên nhĩ nguyên phát đều lớn và định vị phía trước dưới lỗ bầu dục. Khiếm khuyết được viền bởi 1 bờ hình lưỡi liềm của mô vách nhĩ van trên và bởi sự liên tục van 2- 3 lá trước dưới
Van 2 lá và 3 lá gắn cùng một mặt phẳng trên vách thất vì vòng van 2 lá di chuyển về phía mỏm. Khiếm khuyết phổ biến có dạng “cái muỗng” về phía vách liên thất buồng nhận, và khoảng cách từ vòng van 2 lá đến mỏm thất trái ngắn hơn khoảng cách từ vòng van ĐMC tới mỏm (Hình 2.3)
Kẽ van 2 lá trước thường hướng về phần giữa vách liên thất, cùng với bờ trước dưới của lỗ thông (Hình 2.5). Ngược lại, kẽ van 2 lá đơn thuần (không đi kèm với KNT) thì hướng về vòng van ĐMC(5). Lỗ van 2 lá có dạng hình tam giác, hơn là dạng ellip ở tim bình thường, và giống như hình ảnh soi gương của lỗ van 3 lá. Kẽ van 2 lá thường bị hở và theo thời gian, trở nên dày và biểu lộ những thay đổi huyết động thứ phát về hình thái học giống sa van 2 lá
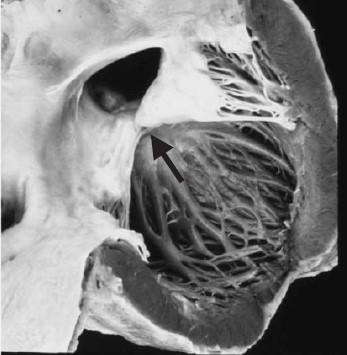
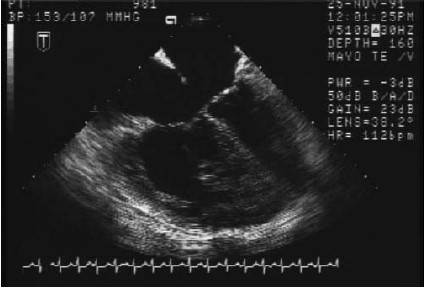
Hình 2.5: Mẫu bệnh học chỉ ra kẽ lá trước van 2 lá (mũi tên). (Hình dưới cùng) siêu âm tim qua thực quản trong phẫu thuật cho thấy lỗ thông liên nhĩ nguyên phát lớn trong kênh nhĩ thất bán phần
Biểu hiện lâm sàng;
Trẻ em có KNTBP thường không triệu chứng. Thông thường, tổn thương được khám phá ở tuổi nhỏ vì có âm thổi. Trong thời đại ngày nay, lỗ thông liên nhĩ nguyên phát được đóng và kẽ van 2 lá được sửa thường được làm trước 2 tuổi. Can thiệp phẫu thuật ở trẻ em còn rất nhỏ có thể không tốt nếu kẽ không thể đóng kín mà lại không gây ra hẹp 2 lá quan trọng về mặt huyết động. Nếu bệnh nhân không được chẩn đoán bệnh lúc tuổi nhỏ, thì khi trưởng thành phát hiện là do có triệu chứng mệt khi gắng sức, khó thở khi gắng sức, hay hồi hộp do loạn nhịp nhĩ mới. Những bệnh nhân này có thể biểu lộ những dấu hiệu khám thực thể điển hình của thông liên nhĩ (âm thổi tâm thu tống máu ở bờ trái xương ức phía trên, T2 tách đôi rộng và cố định, và một rù tâm trương dọc theo xương ức do gia tăng dòng chảy ngang van 3 lá). Chẩn đoán cũng có thể do tình cờ phát hiện khi có bóng tim lớn trên phim X-quang lồng ngực, trục tim lệch trái trên điện tâm đồ, hay bệnh nhân được làm 1 siêu âm tim. Một âm thổi hở 2 lá (do kẽ van 2 lá trước) có thể nhắc nhở nên làm siêu âm tim để đánh giá. Hiếm khi, hẹp van 2 lá sẽ phát triển ở người trưởng thành mà có bệnh KNT chưa được mổ. Những bệnh nhân này thường có một cơ nhú thất trái đơn độc.
Một khi đã được chẩn đóan, bệnh nhân nên mổ vì tăng gánh thể tích buồng tim phải do luồng thông trái- phải ở buồng nhĩ. Thêm nữa, đóng kẽ van 2 lá được chỉ định hy vọng sẽ ngừng sự tiến triển của hở van 2 lá. Siêu âm tim nên được thực hiện tại cơ sở có kinh nghiệm bệnh tim bẩm sinh trẻ em và người lớn. Điện tâm đồ có trục lệch trái ở ít nhất 2/3 bệnh nhân. X-quang ngực cho thấy bóng tim to cùng với sự gia tăng tuần hoàn phổi. Thông tim chỉ thực hiện ở người lớn, khi cần đánh giá kháng lực mạch máu phổi. Điển hình là kháng lực mạch máu phổi ≤ 6 đơn vị (m2) thì bệnh nhân có thể an toàn khi mổ. Nếu kháng lực căn bản cao hơn giá trị này nhưng tính phản ứng với thử nghiệm với chất kích thích trong phòng thông tim còn, thì chăm sóc sau phẫu thuật cẩn thận, có thể dùng nitric oxide. Ơ những bệnh nhân ≥ 40 tuổi, đánh giá không xâm nhập động mạch vành thường được thực hiện trước phẫu thuật. Chụp mạch vành cũng có thể được thực hiện nếu những bệnh nhân đang cần đo những thông tin về huyết động trên thông tim. Không đóng bằng dụng cụ cho thông liên nhĩ nguyên phát được.
Ước lượng siêu âm:
Cần đánh giá kích thước nhĩ phải và thất phải. Tăng gánh thể tích sẽ gây ra dãn nhĩ phải và thất phải sớm ở tuổi nhỏ. Sự đánh giá thể tích thất phải nên được làm từ nhiều mặt cắt do sự thiếu sót trong đánh giá này. Dấu hiệu phẳng vách thất có ích trong đánh giá tăng gánh thể tích thất phải; tuy nhiên, tính hữu dụng của dấu hiệu này trong tiên đoán áp lực thất phải trong bối cảnh lâm sàng này vẫn còn là điều cần bàn (6).
Mào trong tim là điểm mốc trên siêu âm tim hằng định nhất, điển hình là trên mặt cắt 4 buồng từ mỏm. Thông liên nhĩ nguyên phát là không thấy vách liên nhĩ phần thấp, kích thước được đo chính xác ở mặt cắt này (Hình 2.6). Sự hình dung chính xác mào của tim cũng cho phép đánh giá van nhĩ thất. Vài điểm đặc trưng của siêu âm tim 2D từ các dạng của KNT: khiếm khuyết một phần vách liên thất buồng nhận, sự di chuyển của các van nhĩ thất về phía dưới, và sự gắn một phần van nhĩ thất trái (2 lá) vào vách. Về phía thất, phần vách gắn trên cùng mặt phẳng trên đỉnh của vách liên thất. Do đó, 2 lỗ van nhĩ thất riêng biệt sẽ cách đều với mỏm tim (Hình 2.6).
Đánh giá huyết động dựa trên Doppler màu và mạch có lợi để xác định độ nặng của hẹp hay hở van nhĩ thất, và để định lượng áp lực tâm thu thất phải. Siêu âm tim Doppler không đáng tin cậy để đánh giá hẹp 2 lá trong sự hiện diện thông liên nhĩ lỗ nguyên phát vì một luồng thông lớn trong nhĩ sẽ giảm áp lực từ nhĩ trái
Những bất thường van 2 lá khác điển hình với cả 2 dạng bán phần và toàn phần(1). Bất thường thông thường nhất, kẽ van, nhìn rõ nhất ở mặt cắt cạnh ức và dưới sườn trục ngang. Hiếm hơn, van 2 lá 2 lỗ hay hình dù cũng có thể xảy ra.
Hình 2.6: Biểu đồ mô tả sự di chuyển về phía dưới bình thường của lá vách van 3 lá có liên quan đến điểm gắn của lá trước van 2 lá khi được so sánh với mối liên hệ của những van nhĩ thất trong kênh nhĩ thất
Tổn thương kết hợp
Thông thường nhất là thông liên nhĩ lỗ thứ phát và sự tồn tại tĩnh mạch chủ trên trái nối với xoang vành. Ít gặp hơn, tứ chứng Fallot, thất phải 2 đường ra, không lỗ van ĐMPhổi, và nối liền bất thường tĩnh mạch phổi đi kèm với KNTTP nhưng ít gặp với dạng bán phần. Ngược lại, những bất thường van nhĩ thất và thiểu sản thất trái thường gặp ở dạng có 2 lỗ van nhĩ thất. Hẹp eo ĐM chủ xảy ra với tần suất bằng nhau ở cả bán phần và toàn phần.(7-9)
Điều trị ngoại khoa:
Mục tiêu là đóng thông liên nhĩ, phục hồi và bảo tồn van 2 lá (Hình 2.7). Những mục tiêu này có thể thực hiện bằng cách đóng cẩn thận các bờ của kẽ van (10). Cách mổ này là tạo van 2 mảnh. Ơ một kỹ thuật khác, van nhĩ thất trái được xem như là van 3 mảnh, xem kẽ van như là một mép van. Với phương pháp này, không khâu kẽ van và khâu vòng van nhân tạo vào để các lá van có khả năng áp vào nhau(11-13). Theo dõi lâu dài sau mổ ở trẻ em rất tốt, tỷ lệ sống còn 20 năm cộng dồn là 95%. Năm 1995, nhóm Mayo Clinic đã báo cáo một tỷ lệ tử vong sớm là 6% ở những bệnh nhân KNTBP được phẫu thuật sau 40 tuổi(14). Những vấn đề về lâu dài ở nhóm này hiếm thấy, nhưng loạn nhịp xuất hiện muộn có thể gặp khi tiếp tục theo dõi sát. Siêu âm nên làm tối thiểu mỗi vài năm sau phẫu thuật. Mổ lại ở ít nhất 25% bệnh nhân do hở van 2 lá tiến triển hay phát triển tắc nghẽn buồng tống thất trái (15).
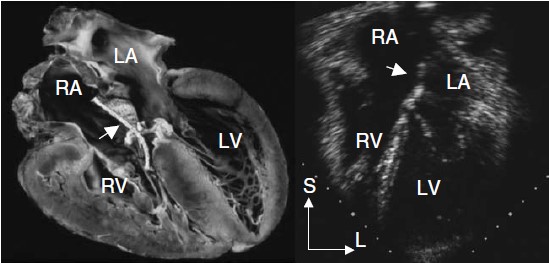
Hình 2.7 (hình trái): Mẫu bệnh học của tim với miếng vá (mũi tên) đóng lỗ thông liên nhĩ nguyên phát. Thêm vào, còn có lá trước van 2 lá bị dày trong vùng sửa chữa kẽ van. (Hình phải) tương ứng với mặt cắt bốn buồng từ mỏm của siêu âm
Kênh nhĩ thất toàn phần (KNTTP)
Bệnh học:
Dạng thường gặp nhất có đặc điểm là khiếm khuyết rộng vách gồm thông liên nhĩ và thông liên thất và van nhĩ thất chung bắc ngang qua chỗ khuyết. Khiếm khuyết vách kéo dài đến vách liên thất phần màng, vách này thường bị thiếu hay không có
Van nhĩ thất chung có 5 lá van (1 lá van bắc cầu phía sau che phía trên vách liên thất buồng nhận, 2 lá van bên, 1 lá phía trước bên phải, và 1 lá được gọi là lá bắc cầu phía trước). Độ rộng của lá bắc cầu phía trước, vắt ngang tới thất phải thay đổi rất nhiều; đây là cơ sở cho phân loại của Rastellvề KNTTP kiểu A, B và C (17). Trong thời đại ngày nay, ý nghĩa của nó trong lâm sàng và phẫu thuật trở nên ít quan trọng. Van nhĩ thất chung có thể được chia thành 2 lỗ phải và trái riêng biệt bởi một vạt mô nhô ra nối 2 lá bắc cầu, tương ứng với dạng trung gian của kênh nhĩ thất
Biểu hiện lâm sàng của KNTTP
Đứa trẻ có bệnh KNTTP điển hình sẽ có một âm thổi tâm thu tống máu lớn hay chậm lớn. Bệnh này có thể được phát hiện khi khảo sát siêu âm tim thai do hình ảnh 4 buồng từ mỏm bất thường rõ rệt. Một đứa trẻ sinh ra có hội chứng Down nên được làm siêu âm tim trong giai đoạn mới sanh ra. Trẻ có hội chứng Down có tỷ lệ mắc bệnh tim bẩm sinh 40%, và khoảng chừng 40% những trẻ này sẽ có KNT. X-quang lồng ngực đặc trưng cho thấy bóng tim lớn và tăng tuần hoàn phổi phù hợp với luồng thông trái – phải lớn. Điện tâm đồ điển hình trục phía trên- mặt phẳng trán (lệch trái mạnh) và tiêu chuẩn điện thế của lớn thất.
Trẻ có bệnh KNTTP thường được mổ lúc 3-6 tháng tuổi, phụ thuộc vào sự phát triển của bé. Trẻ có hội chứng Down có thể có tăng áp động mạch phổi (TAĐMP) vĩnh viễn mặc dù được mổ sớm. Cũng như vậy, những bệnh nhân có bệnh KNTTP không được mổ trong 9 tháng đầu có nhiều khả năng có TAĐMP kéo dài.
Tại chuyên khoa tim bẩm sinh người lớn, những bệnh nhân có bệnh KNTTP đã được mổ từ thời thơ ấu cần được theo dõi sát về sự phát triển của hở hay hẹp van nhĩ thất nặng ảnh hưởng huyết động. Vài bệnh nhân cần được phẫu thuật lại ở tuổi trưởng thành. Van nhĩ thất trái thường được thay, nhưng phẫu thuật nên được thảo luận bởi phẫu thuật viên kinh nghiệm về tim bẩm sinh trong chăm sóc trẻ và người lớn có bệnh tim bẩm sinh. Bệnh nhân có cơ hội tốt hơn với một phẫu thuật viên tim bẩm sinh kinh nghiệm để có một cuộc mổ lại thành công và bảo tồn được van nhĩ thất trái tự nhiên
Hiện nay, một nhóm những bệnh nhân KNTTP được theo dõi tại những dưỡng đường tim bẩm sinh người lớn là những người đã không được lợi ích từ cuộc mổ lúc còn nhỏ. Mặc dù lúc mới sanh có luồng thông trái- phải lớn, họ đã phát triển bệnh mạch máu phổi tắc nghẽn không hồi phục và Eisenmenger ở tuổi trưởng thành. Những bệnh nhân có TAĐMP có thể được điều trị bằng thuốc tác động lên mạch máu phổi, như sildenafil, bosentan, hay flolan, có thể cải thiện về triệu chứn. Những bệnh nhân này cũng bị hở van nhĩ thất trái và phải nặng dần cũng như bị rối loạn chức năng tâm thu hai thất tiến triển. Sự sống sót của nhóm này quá 50 tuổi cũng có nhưng hiếm. Những bệnh nhân này cần được điều trị tăng hồng cầu thứ phát, bệnh thận do urate, chảy máu cam, những biến cố thuyên tắc, và thường chết vì loạn nhịp. Sự cân nhắc ghép tim phổi ở những BN này còn bàn cãi.
Siêu âm tim của KNTTP
Siêu âm tim 2 D là phương tiện chẩn đoán đầu tiên để đánh giá KNTTP(18,19). Như đã được mô tả trước đây, sự đánh giá (vùng chữ thập van tim- vách nhĩ thất) từ mặt cắt 4 buồng từ mỏm và 4 buồng dưới sườn cung cấp rõ chi tiết về kích thước và vị trí của những khiếm khuyết ở cả vách thất và vách nhĩ. Thông liên nhĩ lỗ thứ phát thêm vào, tổn thương đi kèm khá thường gặp, có thể được phát hiện từ mặt cắt 4 buồng dưới sườn và mặt cắt dưới sườn thẳng (saggital) khi xoay đầu dò theo chiều kim đồng hồ. Thông liên thất nằm ở phía sau trong vách liên thất buồng nhận. Cả 2 thành phần bên phải và bên trái của van nhĩ thất chung bị dời chổ về phía 2 thất và đi kèm với sự khiếm khuyết vách liên thất buồng nhân. Doppler màu và Doppler mạch như là phương tiện thêm vào để đánh giá vị trí buồng thông, độ nặng của hở van nhĩ thất, và chổ đổ vào của những tĩnh mạch phổi. Nối liền bất thường tĩnh mạch phổi hiếm khi đi cùng với KNTTP và có thể dùng siêu âm tim 2-D và Doppler ở nhiều mặt cắt để đánh giá.
Những bất thường van nhĩ thất khác:
Trong KNT, van nhĩ thất 2 lỗ hiếm khi có. Bất thường này thường xảy ra khi có 2 lỗ van nhĩ thất trái và phải riêng biệt. Diện tích van hiệu quả kết hợp của van 2 lỗ van luôn ít hơn diện tích van của van 1 lỗ van. Điều này đưa đến hẹp van sau phẫu thuật. Mặt cắt cạnh ức trục ngang thường chỉ ra những đặc trưng của van 2 lỗ van.
Một kết hợp khác hiếm gặp là cơ nhú thất trái đơn độc. Giống như van nhĩ thất 2 lỗ, 1 cơ nhú sẽ làm giảm diện tích van hiệu quả. Ơ những bệnh nhân chỉ có một cơ nhú, sửa van có thể bị tổn thương do bởi giảm sản tương đối lá van. Kỹ thuật siêu âm cho bất thường này tương tự van nhĩ thất trái 2 lỗ.
Thuật ngữ “KNT không cân xứng” được dùng khi một thất và van nhĩ thất tương ứng bị thiểu sản trong khi thất còn lại nhận phần lớn hơn của van nhĩ thất chung. Trong tình huống này, sự sắp xếp thường gặp nhất là thất phải trội so với thất trái thiểu sản. Phần van nhĩ thất chung bên trái có thể hẹp sau khi đã sửa 2 thất. Phụ thuộc vào kích thước thất bị nhỏ, vài bệnh nhân có thể được điều trị tốt nhất với chiến lược phẫu thuật dành cho những bệnh nhân có sinh lý chỉ có một thất làm việc. Điều này cuối cùng sẽ đưa đến phẫu thuật Fontan (1)
Phẫu thuật
Mục tiêu của phẫu thuật gồm đóng lỗ thông liên nhĩ và thông liên thất, tạo thành 2 van nhĩ thất riêng biệt và hoàn hảo từ mô van có sẵn, và sửa chửa những tổn thương phối hợp. Kỹ thuật đã được tiêu chuẩn hoá và dựa trên cách dùng một miếng vá hay hai miếng vá (miếng vá nhĩ và thất riêng biệt) và tái tạo van nhĩ thất trái thành van 2 lá. Puga và MCGoon đã mô tả kỹ thuật này chi tiết (20)
Ngược lại, những nhóm khác (12,21) xem “kẽ” của van nhĩ thất trái là một “mép van” thực sự và hình dung van này là van 3 lá. Dựa trên nền tảng của khái niệm này, Carpentier (11) ưa thích kỹ thuật 2 miếng vá. Như vậy van nhĩ thất trái sẽ là một cấu trúc có 3 lá van. Tại hầu hết các trung tâm, kỹ thuật 2 miếng vá trở nên thịnh hành.
Ước lượng lâm sàng sau phẫu thuật
Hơn 4 thập niên qua, phẫu thuật KNT là một trong những lịch sử thành công của bệnh tim bẩm sinh. Tuy nhiên, như hầu hết các bệnh tim bẩm sinh khác, những bệnh nhân này cần được kiểm tra tim lâu dài tại những trung tâm có kinh nghiệm trong chăm sóc người trưởng thành có bệnh tim bẩm sinh. Bệnh nhân khoẻ sau phẫu thuật thông thường được kiểm tra mỗi 2-3 lần/năm và làm luôn điện tâm đồ và siêu âm tim. Điện tâm đồ gắng sức bằng thảm lăn có ích để có bằng chứng khách quan về sức khoẻ tốt của bệnh nhân theo định kỳ. Nhiều bệnh nhân trong số này có thể tham dự đầy đủ các môn thể thao. Có thai ở những bệnh nhân KNT cũng được (22,23), mặc dù một tạp chí gần đây cho biết có thể có biến chứng loạn nhịp nhĩ khoảng 10% ở nhóm này (24). Theo như lệ thường, nên đề nghị những phụ nữ có KNT chưa được mổ nên mổ trước khi dự định có thai, nhưng ở người có KNT bán phần, có thai thường được dung nạp tốt. Có thai là chống chỉ định ở phụ nữ có KNT không mổ và đã bị Eisenmenger.
Hiếm gặp, những bệnh nhân này sẽ có luồng thông tồn lưu có ý nghĩa về mặt huyết động. Những luồng thông này có đặc thù không đóng được bằng dụng cụ có sẵn trên thị trường do bởi nằm gần van nhĩ thất. Nếu bệnh nhân có bệnh sử là đã mổ KNT mà cần mổ lại cho vấn đề van nhĩ thất hay làm giảm tắc nghẽn buồng tống thất trái, cần một bác sĩ ngoại khoa có kinh nghiệm chăm sóc trẻ và người lớn có bệnh tim bẩm sinh để có xử trí tốt nhất.
Theo dõi BN:
Cả 2 trường hợp này minh hoạ:
Trong trường hợp đầu, bệnh nhân được phẫu thuật lúc tuổi còn nhỏ, và không ngạc nhiên là tắc nghẽn buồng tống thất trái xuất hiện khi cô ta đã lớn. Trường hợp thứ 2 minh hoạ một thực tế là ngay cả khi trưởng thành, tắc nghẽn buồng tống thất trái tiến triển có thể xảy ra sau mổ “ thành công” KNT bán phần. Phương pháp mổ ở 2 bệnh nhân này khác nhau do bệnh căn tắc nghẽn khác nhau
Trường hợp 1:
Bệnh nhân này được mổ lại để cắt bỏ mô van 2 lá phụ, không thay đổi độ nặng hở van 2 lá khi so với siêu âm tim trước phẫu thuật. Hai năm sau phẫu thuật, không có tắc nghẽn buồng tống thất trái tồn lưu, không hở van ĐMC, và chỉ có hở van 2 lá nhẹ trên siêu âm. Cô ta rất hoạt động và hiện là một sinh viên đại học đang tham gia môn điền kinh tại trường.
Trường hợp 2:
BS chuyên khoa tim mạch và bác sĩ ngoại khoa tim bẩm sinh đang theo dõi bệnh nhân này nghĩ rằng hình thái bất thường của van 2 lá được quy cho sự tắc nghẽn buồng tống thất trái và dự đoán cô ta cần được thay van 2 lá cơ học. Tuy nhiên, lúc phẫu thuật đã làm xẻ cơ/ cắt bỏ cơ vách liên thất mở rộng; thêm vào đó, mô xơ được lột bỏ khỏi vách thất của van 2 lá (Hình 2.8). Van 2 lá tự nhiên được bảo tồn, và bệnh nhân rời khỏi phòng mổ mà không còn tắc nghẽn buồng tống thất trái tồn lưu và chỉ có hở van 2 lá nhẹ.
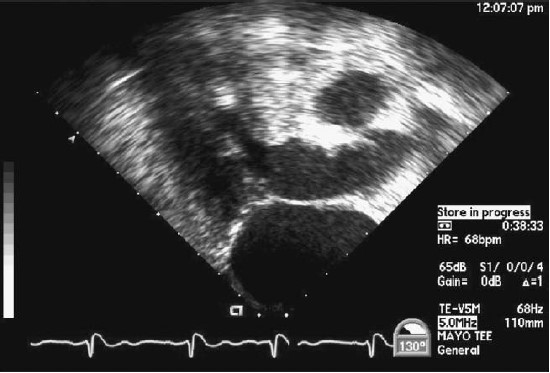
Hình 2.8: Hình giống như hình 2.2 từ cùng một bệnh nhân sau khi cắt bỏ/xẻ cơ vách liên thất và lột bỏ mô xơ ở mặt dưới của lá trước van 2 lá. Hình này cho thấy không còn tắc nghẽn. Van 2 lá được bảo tồn và chỉ có hở 2 lá nhẹ.
Tài liệu tham khảo:
1. Cetta F, Minich LL, Edwards WD,Dearani JA, Puga FJ. Atrioventricular septal defects. In: Allen HD, Shaddy RE, Driscoll DJ, Feltes TF, eds. Heart Disease in Infants, Children, and Adolescents. Philadelphia: Lippincott Williams and Wilkins, 2007:646–67.
2. Seward JB, Tajik AJ, Hagler DJ. Two-dimensional echocardiographic features of atrioventricular canal defect. In: Lundstr¨om N-R, ed. Pediatric Echocardiography: Cross Sectional, M-Mode and Doppler. New York: Elsevier/North Holland, 1980:197–206.
3. Silverman NH, Ho SY, Anderson RH, et al. Atrioventricular septal defect with intact atrial and ventricular septal structures. Int J Cardiol 1984;5:567–72.
4. Snider RA, Serwer GA, Ritter SB, eds. Defects in cardiac septation. In: Echocardiography in Pediatric Heart Disease, 2nd edition. St. Louis: Mosby-Year Book, 1997:277–89.
5. di Segni E, Edwards JE. Cleft anterior leaflet of the mitral valve with intact septa: study of 20 cases. Am J Cardiol 1983;51:919–26.
6. Nielsen JC, Kamenir SA, Ko HSH, Lai WW, Parness IA. Ventricular septal flattening at end systole falsely predicts right ventricular hypertension in patients with ostiu primum atrial septal defects. J Am Soc Echocardiogr 2002;15:247–52.
7. Goel AK, Ganesan L, Edelstein M. Atrioventricular septal defect with cor triatriatum: case report and review of the literature. Pediatr Cardiol 1998;19:243–5.
8. LaCorte MA, Cooper RS, Kauffman SL, et al. Atrioventricular canal ventricular septal defect with cleft mitral valve: angiographic and echocardiographic features. Pediatr Cardiol 1982;2:289–95.
9. Silverman NH, Ho SY, Anderson RH, et al. Atrioventricular septal defect with intact atrial and ventricular septal structures. Int J Cardiol 1984;5:567–72.
10. Thiene G, Wenink ACG, Frescura C, et al. Surgical anatomy and pathology of the conduction tissues in atrioventricular defects. J Thorac Cardiovasc Surg 1981;82: 928–37.
11. Carpentier A. Surgical anatomy and management of the mitral component of atrioventricular canal defects. In: Anderson RH, Shinebourne EA, eds. Paediatric Cardiology. Edinburgh: Churchill Livingstone, 1978:477–90.
12. Piccoli GP, Wilkinson JL, Macartney FJ, et al. Morphology and classification of complete atrioventricular defects. Br Heart J 1979;42:633–9.
13. Aubert S, Henaine R, Raisky O, et al. Atypical forms of isolated partial atrioventricular septal defect increase the risk of initial valve replacement and reoperation. Eur J Cardiothorac Surg 2005;28:223–8.
14. Bergin ML, Warnes CA, Tajik AJ, Danielson GK. Partial atrioventricular canal defect: Long-term follow-up after initial repair in patients >40 years old. J Am Coll Cardiol 1995;25:1189–94.
15. McGrath LB, Gonzalez-Lavin L. Actuarial survival, freedom from reoperation, and other events after repair of atrioventricular septal defects. J Thorac Cardiovasc Surg 1987;94:582.
16. Titus JL, Rastelli GC. Anatomic features of persistent common atrioventricular canal. In: Feldt RH, McGoon DC, Ongley PA, et al., eds. Atrioventricular Canal Defects. Philadelphia: WB Saunders, 1976:13–35.
17. Rastelli GC, Kirklin JW, Titus JL. Anatomic observations on complete form of persistent common atrioventricular canal with special reference to atrioventricular valves. Mayo Clin Proc 1966;41:296–308.4 Adult Congenital Heart Disease
18. Minich LL, Snider AR, Bove EL, et al. Echocardiographic evaluation of atrioventricular orifice anatomy in children with atrioventricular septal defect. J Am Coll Cardiol 1992;19:149–53.
19. Seward JB, Tajik AJ, Edwards WD, Hagler DJ, eds. Congenital heart disease. In: Two Dimensional Echocardiographic Atlas (Vol. 1). New York: Springer–Verlag, 1987:284–9.
20. Puga FJ, McGoon DC. Surgical treatment of atrioventricular canal. Mod Technics Surg 1980;26:1–13.
21. Studer M, Blackstone EH, Kirklin JW, et al. Determinants of early and late results of repair of atrioventricular septal (canal) defects. J Thorac Cardiovasc Surg 1982;84: 523–42.
22. Drenthen W, Pieper PG, van der Tuuk K, et al. Cardiac complications relating to pregnancy and recurrence of disease in the offspring of women with atrioventricular septal defects. Eur Heart J 2005;26:2581–7.
23. Zuber M, Gautschi N, Oechslin E, Widmer V, Kiowski W, Jenni R. Outcome of pregnancy in women with congenital shunt lesions. Heart 1999;81:271–5.
24. Drenthen W, Pieper PG, Roos-Hesselink JW, et al. Outcome of pregnancy in women with congenital heart disease. J Am Coll Cardiol 2007;49:2303–11.

Để lại bình luận
Bạn cần phải đăng nhập để đăng bình luận.