Ca lâm sàng
Bệnh nhân nữ, sinh năm 1995, được chẩn đoán tứ chứng Fallot lúc 1 tuổi vì tím.
Năm 2006 phẫu thuật sửa chữa hoàn toàn tứ chứng Fallot (11 tuổi).
Sau mổ, bệnh nhân theo dõi và tái khám đều đặn. Siêu âm tim qua các năm phát hiện hở van ĐMP và ĐMC tăng dần. Bệnh nhân không triệu chứng cơ năng.
Tháng 6/2018, Bn hở van ĐMC nặng 3.5/4, dãn ĐMC lên 38 mm, hở van ĐMP nặng, dãn thất trái, PXTM 64%. Điện tâm đồ block nhĩ thất 2:1 (hình 1).
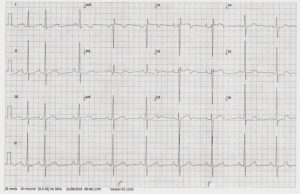
Hình 1: Điện tâm đồ có block nhĩ thất 2:1
Bệnh nhân được hội chẩn và mổ thay van ĐMC cơ học SJM Regent số 25, thay van ĐMP sinh học Trifecta số 21 (15/11/2018), đặt máy tạo nhịp vĩnh viễn 2 buồng Estella (DDD-R) (3/12/2018).
Lần này bệnh nhân nhập viện vì đau hạ vị từng cơn, mệt, chóng mặt khi thay đổi tư thế.
Lúc nhập viện bệnh nhân tỉnh, da xanh xao, niêm nhạt, mạch 120 lần/ph, huyết áp tụt 60/40 mmHg. Khám tim đều, nhanh, phổi không ran, bụng mềm, ấn đau hạ vị. Xét nghiệm máu Hb 5.9 g/dL; tiểu cầu 120 K/uL; INR: 3.9. Siêu âm bụng có dịch ổ bụng lượng nhiều. Chụp MSCT bụng cản quang ghi nhận hình ảnh vỡ u nang buống trứng trái, dịch ổ bụng lượng nhiều. Bệnh nhân được chẩn đoán xuất huyết nội do vỡ nang buồng trứng trái. Xử trí gồm bù dịch, truyền 05 đơn vị hồng cầu lắng máu cùng nhóm, truyền 04 đơn vị huyết tương tươi đông lạnh, truyền tĩnh mạch vitamin K1 10mg và hội chẩn liên viện, chuyển bệnh viện Từ Dũ mổ cấp cứu.
Tại Bv Từ Dũ bệnh nhân được mổ cầm máu nang hoàng thể trái vỡ gây xuất huyết nội. Trong phòng hồi sức sau mổ 1 ngày, bệnh nhân mệt, khó thở nhiều, phổi nhiều ran, SpO2 giảm. Bệnh nhân được chẩn đoán phù phổi cấp, chuyển lại Bv Tâm Đức điều trị tiếp.
Tại bệnh viện Tâm Đức bệnh tỉnh, tiếp xúc được, sốt cao, ho đàm đục, khó thở phải ngồi, tim đều, nhanh, phổi rale ẩm nổ ở 1/2 dưới 2 đáy phổi. Xét nghiệm máu bạch cầu tăng 15.0 K/uL (neutrophil 78%), CRP 80 mg/L, NT–ProBNP >35.000 pg/mL, creatinine máu 77umol/L (eGFR 78 ml/ph/1.73). Siêu âm tim phân xuất tống máu (PXTM) giảm 25-30%, giảm động toàn bộ các thành tim (siêu âm tim trước mổ nang hoàng thể xuất huyết PXTM thất trái bảo tồn 55%). Chẩn đoán lúc này là phù phổi cấp, theo dõi nhiễm trùng huyết từ đường hô hấp. Xử trí với kháng sinh, lợi tiểu truyền tĩnh mạch, glycerine trinitrate truyền tĩnh mạch và dobutamine. Sau điềut trị, bệnh nhân ổn định dần, khó thở giảm, huyết động ổn. Bệnh nhân được ngưng vận mạch, giảm liều lợi tiểu, chuyển sang uống; nhiễm trùng cải thiện, kháng sinh đủ 14 ngày ngưng. Bệnh nhân xuất viện sau 15 ngày điều trị.
Chẩn đoán lúc xuất viện phù phổi cấp, viêm phổi bệnh viện, hậu phẫu mổ xuất huyết nội do nang hoàng thể trái vỡ trên bệnh nhân thay van ĐMC cơ học, thay van ĐMP sinh học (15/11/2018), đặt máy tạo nhịp 2 buồng DDD-R (3/12/2018), tiền căn mổ sửa chữa hoàn toàn tứ chứng Fallot (2006).
Bàn luận
Bệnh tứ chứng Fallot bao gồm thông liên thất, động mạch chủ cưỡi ngựa vách liên thất, hẹp phổi và dày thất phải. Phẫu thuật sửa chữa hoàn toàn gồm vá thông liên thất và giải phóng tắc nghẽn đường thoát thất phải. Có thể là sửa van động mạch phổi, cắt bỏ bớt cơ vùng phễu hay đường thoát thất phải, miếng vá dưới vòng van (miếng vá ngang qua đường thoát thất phải, bảo tồn vòng van động mạch phổi), hoặc miếng vá ngang vòng van (miếng vá đi ngang qua vòng van động mạch phổi) (hình 2).
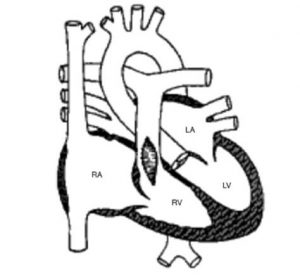
Hình 2: Sơ đồ phẫu thuật sửa chữa hoàn toàn tứ chứng Fallot. (1) Miếng vá thông liên thất. (2)Miếng vá (ngang vòng van) nới rộng thân động mạch phổi và đường thoát thất phải. RA, nhĩ phải; RV, thất phải; LA, nhĩ trái; Ao, động mạch chủ; PA, động mạch phổi. (From Mullins CE, Mayer DC. Congenital Heart Disease: A Diagrammatic Atlas. New York: Wiley-Liss, 1988; with permission.) |
Các biến chứng lâu dài sau mổ tứ chứng Fallot gồm hở van ĐMP, dãn thất phải, thất phải hạn chế, tắc nghẽn đường thoát thất phải tồn lưu, phình dãn đường thoát thất phải, thông liên thất tồn lưu, dãn gốc ĐMC, hở van ĐMC, rối loạn chức năng thất trái, rối loạn nhịp trên thất, rối loạn nhịp thất và đột tử do tim.
Hở van động mạch phổi
Hở phổi nặng thường gặp trong mổ sửa chữa có làm miếng vá ngang vòng van. Bệnh nhân hở van ĐMP mức độ nhẹ đến vừa thường dung nạp tốt. Nếu hở nặng có thể đưa đến triệu chứng của dãn và suy thất phải. Nếu còn hẹp tồn lưu động mạch phổi đoạn gần hoặc xa, hay tăng áp phổi sẽ làm tăng độ nặng của hở van động mạch phổi và tác động có hại lâu dài đến hở phổi. Siêu âm tim chẩn đoán hở van ĐMP nặng dựa vào tỉ lệ độ rộng dòng hở phổi /vòng van ĐMP > 0.7; dòng hở phổi ≥ 50% đường thoát thất phải; thời gian giảm tốc ngắn, phổ tâm trương kết thúc sớm, chỉ số hở phổi (PR index) < 0.77; thời gian nửa áp lực PHT < 100 ms.
Phẫu thuật thay van ĐMP khi bệnh nhân hở van ĐMP nặng có triệu chứng cơ năng (giảm khả năng gắng sức, suy tim phải) hay hở van ĐMP trung bình đến nặng nhưng có những tổn thương tồn lưu gây rối loạn huyết động hoặc kèm rối loạn nhịp.
Hở van ĐMC
Nguyên nhân của hở van ĐMC sau mổ sửa chữa hoàn toàn là do tổn thương van ĐMC trong lúc mổ vá thông liên thất hoặc do dãn gốc ĐMC trong bệnh lý chất nền ĐMC (hoại tử thành nang lớp trung mạc).
Chỉ định mổ thay gốc ĐMC khi gốc ĐMC ≥ 55mm hoặc dãn gốc ĐMC tiến triển kèm hở chủ nặng.
Rối loạn chức năng thất trái
Rối loạn chức năng thất trái có thể do cơ tim không được bảo vệ tốt trong những lần mổ trước, quá tải thể tích thất trái do các shunt tạm thời để lâu ngày hoặc thông liên thất tồn lưu, tổn thương hay bất thường động mạch vành (ít gặp), hay tình trạng tím kéo dài trước khi phẫu thuật sửa chữa. Ngoài ra, khi thất phải dãn quá lớn đẩy vách liên thất về bên trái, giảm đổ đầy thất trái, làm giảm cung lượng tim.
Block nhĩ thất
Block nhĩ thất ở bệnh nhân tứ chứng Fallot hiếm gặp nhưng có thể gây ngất và đột tử. Trong một nghiên cứu tỉ lệ block nhĩ thất sau mổ vá thông liên thất là 1.3%, sau mổ bệnh lý vùng nón thân (như tứ chứng Fallot) là 5.5%. Nguyên nhân là do tổn thương đường dẫn truyền trong lúc mổ vá thông liên thất (nhất là thông liên thất lớn phần quanh màng). Điều trị là đặt máy tạo nhịp vĩnh viễn.
Khuyến cáo 2010 của Hội tim mạch châu Âu về Xử trí bệnh tim bẩm sinh ở người lớn[2], chỉ định mổ thay va ĐMC và van ĐMP gồm:
- Chỉ định thay van ĐMC khi hở van ĐMC nặng có triệu chứng hoặc có dấu hiệu suy chức năng thất trái. (Loại IC)
- Chỉ định thay van ĐMP khi hở van ĐMP nặng có triệu chứng và/hoặc hẹp phổi (áp lực tâm thu thất phải > 60 mmHg, hở van 3 lá có v > 3.5 m/s). ((loại IC)
- Thay van ĐMP nên xem xét khi hở van ĐMP nặng không triệu chứng và/hoặc hẹp phổi, có kèm theo ít nhất 1 trong số những tiêu chuẩn sau: (Loại IIaC)
- Giảm khả năng gắng sức bằng test gắng sức khách quan
- Dãn thất phải tiến triển
- Rối loạn chức năng tâm thu thất phải tiến triển
- Hở van 3 lá tiến triển (ít nhất từ mức trung bình)
- Tắc nghẽn đường thoát thất phải với áp lực tâm thu thất phải > 80 mmHg (dòng hở 3 lá có v >4.3 m/s)
- Rối loạn nhịp nhĩ/rối loạn nhịp thất kéo dài
Như trường hợp này sau phẫu thuật 12 năm, bệnh nhân phải mổ lại lần hai để thay van ĐMC và van ĐMP vì hở nặng. Ngoài ra bệnh nhân còn có block nhĩ thất mới phát hiện, cũng là biến chứng có thể gặp sau mổ tứ chứng Fallot. Do đó, trẻ em sau mổ sửa chữa hoàn toàn vẫn cần phải tái khám định kỳ đều đặn, đến tuổi trưởng thành phải khám với bác sĩ tim mạch chuyên về bệnh tim bẩm sinh người lớn để theo dõi và phát hiện kịp thời các biến chứng về sau.
Bệnh nhân này trong giai đoạn hậu phẫu mổ xuất huyết nội có phù phổi nghi do quá tải dịch (truyền dịch và truyền máu trong lúc hồi sức). Trong bệnh tứ chứng Fallot, chức năng tâm thu thất trái thường tốt. bệnh nhân này siêu âm tim trước mổ chức năng tâm thu thất trái bảo tồn (PXTM 55%). Sau phẫu thuật ổ bụng, bệnh nhân phù phổi cấp, PXTM giảm còn 20-25%, NT-ProBNP tăng rất cao. Chức năng thất trái giảm ở bệnh nhân này có thể do có tổn thương cơ tim vì đã mổ tim nhiều lần, bệnh nhân được mổ sửa chữa lúc tuổi lớn (11 tuổi), cơ thất trái chịu đựng tình trạng thiếu oxy kéo dài. Lần này, bệnh nhân sốc mất máu, hemoglobin giảm mạnh, gây thiếu oxy mô. Giai đoạn hồi sức có thêm tình trạng quá tải dịch, nhiễm trùng nên có lẽ chức năng thất trái mất bù, suy giảm nhanh chóng gây suy tim cấp. Sau khi điều trị suy tim tích cực, tình trạng bệnh nhân ổn định dần, chức năng tâm thu thất trái cải thiện. Siêu âm tim bệnh nhân lại 1 tháng sau thấy PXTM 40%.
Bệnh nhân này sau mổ thay van ĐMC cơ học cần phải uống thuốc đông loại kháng vitamin K lâu dài. Bệnh nhân bị xuất huyết nội do nang hoàng thể vỡ. Đo INR lúc nhập viện là 3.9. Bệnh nhân đang uống thuốc kháng đông nếu có biến chứng chảy máu cần đánh giá mức độ nghiêm trọng của xuất huyết. Nếu bệnh nhân có ≥ 1 yếu tố sau được coi là chảy máu nặng, cần xử trí tích cực:
- Chảy máu ở những vị trí quan trọng: chảy máu nội sọ và chảy máu vị trí khác trong hệ thần kinh trung ương, chảy máu trong lồng ngực, trong ổ bụng, sau phúc mạc, trong ổ khớp và trong cơ (gây tàn phế nặng, cần can thiệp phẫu thuật)
- Huyết động không ổn định: huyết áp (HA) < 90 mmHg, ↓HA > 40 mmHg, hạ HA tư thế đứng, HA trung bình < 65 mmHg (đo HA xâm nhập), ↓ tưới máu cơ quan (thể tích nước tiểu < 0.5 mL/kg/giờ)
- Hemoglobin giảm ≥ 2 g/dL hoặc truyền ≥ 2 đơn vị máu.
Xử trí chung biến chứng chảy máu do thuốc kháng vitamin K gồm (1) ngưng thuốc; (2) kiểm soát chảy máu bằng cách đảo ngược tác dụng của thuốc bằng vitamin K1 truyền tĩnh mạch chậm (10mg truyền tĩnh mạch trong 30 phút) và/hoặc truyền phức hợp prothrombin hay huyết tương tươi đông lạnh (10 – 20 ml/kg) tùy theo mức độ chảy máu và mức INR; (3) làm thủ thuật hoặc phẫu thuật cầm máu nếu có thể; (4) truyền máu và chế phẩm máu ( duy trì Hb ≥ 7g/dL [≥ 8g/dL nếu có hội chứng động mạch vành cấp], tiểu cầu ≥ 50. 109/L, fibrinogen > 100 mg/dL), ổn định huyết động, hỗ trợ hô hấp, tuần hoàn nếu cần.
Bệnh nhân đã được truyền vitamin K1, truyền máu, huyết tương tươi đông lạnh và phẫu thuật cầm máu. Sau mổ 48 giờ, bệnh nhân được dùng lại thuốc kháng vitamin K warfarin vì van nhân tạo. Về sau, cần chỉnh liều warfarin giữ INR mục tiêu 2.5. Bệnh nhân có nguy cơ xuất huyết do vỡ nang hoàng thể tái phát, do đó cân nhắc dùng thuốc ngừa thai có progesterone (desogestrel) để ức chế rụng trứng những chu kỳ kinh kế tiếp.
Tài liệu tham khảo:
- Warnes CA et al. Adult Congenital Heart Disease. Wiley-Blackwell, 2009:139-156.
- Baumgartner et al. ESC Guidelines for the management of GUCHD. Eur H Journal (2010) 31: 2915-2957
- Permanent complete heart block following surgical correction of congenital heart disease. Ghana Med J. 2010 Sep 44(3):109-114.
- Tomaselli GF, et al. 2017 ACC Expert Consensus Decision Pathway on Management of Bleeding in Patients on Oral Anticoagulants.
