Sabrina D. Phillips
Người dịch: BS Kim Chung
Một bệnh nhân nữ 20 tuổi đến khám vì nhiều lần hồi hộp và một lần sắp ngất sau gắng sức. Trong tiền sử của cô có duy nhất một lần chẩn đoán hen phế quản do gắng sức. Trong trường đại học bệnh nhân đã tham gia những môn thể thao có đối kháng. Bệnh nhân cho biết không có triệu chứng bất thường khác trong lồng ngực, không khó thở lúc nghỉ, không có khó thở khi nằm hay cơn khó thở kịch phát ban đêm, không hạn chế gắng sức, chưa bao giờ bị phù hai chân. Tiền sử gia đình không có bệnh tim, phổi. Khám lâm sàng thấy áp lực tĩnh mạch cảnh và dội ngược động mạch cảnh bình thường. Nghe phổi thấy âm phế bào rõ, gõ hai đáy phổi bình thường. Khám tim nổi bật triệu chứng thất phải dội mạnh, thất trái bình thường. Tiếng tim thứ nhất (S1) bình thường, tiếng thứ hai (2) tách đôi cố định và không thay đổi theo hô hấp. Nghe tim ở ổ van động mạch phổi (phía trên của bờ trái xương ức) có tiếng thổi tâm thu tăng dần giảm dần, cường độ 1/6, thành phần phổi của tiếng thứ 2 tăng nhẹ. Không nghe được tiếng thổi tâm trương hay những tiếng tim khác thêm vào. Bệnh nhân không tím, không có ngón tay dùi trống và không phù hai chân.
Các xét nghiệm bao gồm: Chụp X- quang tim phổi ( Hình .1.1) thấy những dấu hiệu tăng tuần hoàn phổi, dãn lớn động mạch phổi trung tâm và bóng tim to liên quan đến các buồng tim bên phải.
Điện tâm đồ có nhịp xoang, trục lệch phải và bloc nhánh phải, khoảng P-R bình thường. Siêu âm tim 2D nổi bật hình ảnh dãn thất phải trung bình đến nặng, hở nhẹ van ba lá và một lỗ thông liên nhĩ thứ phát đường kính 22mm. Ước lượng áp lực tâm thu động mạch phổi là 40mmHg, van động mạch phổi bình thường. Ghi điện tâm đồ 24 giờ không thấy loạn nhịp nhĩ hay thất.
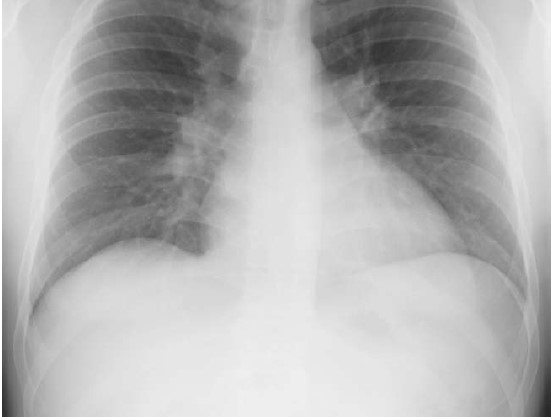
Hình1.1: Chụp X-quang tim phổi thấy bóng tim to, động mạch phổi trung tâm dãn lớn và tăng tuần hoàn phổi
Adult Congenital Heart Disease Edited by carole A. Warners @ 2009 American Heart Association. ISBN: 978-1-405-17820-4.
Phôi thai học và giải phẫu
Trong thời kì phôi thai, sự hình thành vách liên nhĩ là một quá trình phức tạp bắt đầu từ 60 ngày đầu tiên sau khi thụ thai. Suốt quá trình phân chia thành 2 tâm nhĩ, có một kênh cho máu lưu thông giữa nhĩ trái và nhĩ phải, do vậy máu đã được oxy hóa từ nhĩ phải có thể chảy sang nhĩ trái đổ vào vòng đại tuần hoàn. Khi mô gối nội mạc phát triển để đóng lỗ nguyên phát, lỗ thứ phát hình thành qua lỗ cửa sổ ở vị trí trước trên của vách ngăn đầu tiên . Sau đó vách ngăn thứ hai phát triển và đóng một phần của lỗ thứ phát. Khi vách liên nhĩ đóng hoàn toàn bờ của lỗ bầu dục là vách thứ phát và vách nguyên phát là van của lỗ bầu dục. Thông liên nhĩ lỗ thứ phát xảy ra khi vách nguyên phát không phát triển đầy đủ. Có nhiều nguyên nhân gây nên sự phát triển bất thường này trong đó các khiếm khuyết về gen đã được công nhận là gây ra thông liên nhĩ lỗ thứ phát, chẳng hạn như hội chứng Holt-Oram.
Sinh lý bệnh
Khi có thông liên nhĩ lỗ thứ phát sẽ có một luồng máu thông qua vách liên nhĩ. Mức độ của luồng thông phụ thuộc vào áp lực cuối tâm trương các buồng thất, kích thước lỗ thông liên nhĩ và tình trạng các van nhĩ thất. Thông thường áp lực cuối tâm trương thất phải thấp hơn áp lực cuối tâm trương thất trái tạo ra luồng thông trái sang phải. Luồng thông phải sang trái có thể xảy ra khi có hở van 3 lá đáng kể hay áp lực cuối tâm trương thất phải tăng do bệnh lý van động mạch phổi, do tính co dãn bất thường của thất phải hay do tăng áp phổi.
Luồng thông trái sang phải qua vách liên nhĩ sẽ làm quá tải thể tích của nhĩ phải và thất phải, hậu quả là dãn các buồng tim phải, rối loạn chức năng tâm thu thất phải, hở van 3 lá do dãn vòng van. Áp lực tâm thu động mạch phổi tương đương sức cản của mạch máu phổi nhân với lưu lượng động mạch phổi ( PAP ≈ PVR x Qp). Do vậy, có hiện tượng tăng áp lực động mạch phổi nhẹ do lưu lượng máu động mạch phổi tăng thứ phát hậu quả của luồng thông trái phải, ngay cả khi sức cản mạch máu phổi ở mức bình thường. Tuy nhiên, hiện tượng tăng lưu lượng máu qua động mạch phổi sẽ làm tăng áp lực xé lên thành động mạch làm thay đổi tuần hoàn phổi, tăng kháng lực mạch máu phổi và tăng áp phổi. Khi tăng áp động mạch phổi nặng sẽ xuất hiện luồng thông phải sang trái gây giảm độ bão hòa ôxy tuần hoàn và không cải thiện khi cho thở ôxy. Luồng thông phải sang trái trong bệnh cảnh mạch máu phổi gọi là phức hợp Eisenmenger và chiếm khoảng 5% các trường hợp thông liên nhĩ lỗ thứ phát, thông thường là nữ. Có một số trường hợp nhĩ trái lớn nhưng hiếm khi có thất trái lớn, do đặc điểm của dãn năng (compliance) của cơ thất trái.
Diễn tiến tự nhiên của bệnh
Các triệu chứng của thông liên nhĩ lỗ thứ phát phụ thuộc vào kích thước lỗ thông và bệnh tim phối hợp. Những bệnh nhân có lỗ thông liên nhĩ rất lớn có thể bị suy tim tiến triển nhanh ngay thời kì sơ sinh, nhưng những lỗ thông nhỏ hơn thường đến khi trưởng thành mới được phát hiện. Dãn năng thất trái có khuynh hướng giảm khi lớn tuổi, thường cùng với sự phát triển của tăng huyết áp hay bệnh lý động mạch vành cũng làm tăng luồng thông trái sang phải qua lỗ thông liên nhĩ, quá trình này gây ra lớn thất trái và nhĩ trái. Thông thường bệnh nhân nhận thấy những dấu hiệu bất thường lần đầu tiên vào khoảng 40-50 tuổi với triệu chứng của rung nhĩ. Những triệu chứng khác bao gồm giảm khả năng gắng sức, thường xuyên viêm đường hô hấp trên và hồi hộp.
Chẩn đoán
Khám tim có thể thấy rõ triệu chứng thất phải dội mạnh, thất trái bình thường. Nghe tim ở ổ van động mạch phổi (bờ trái xương ức phía trên) thấy tiếng thứ 2 (S2) có thể tách đôi rộng, không thay đổi theo hô hấp, thành phần phổi của tiếng thứ 2 tăng khác nhau tùy thuộc vào áp lực động mạch phổi, một âm thổi tâm thu do tăng lượng máu qua van động mạch phổi. Khi lưu lượng máu lên phổi (QP) tăng trên 2.5 lần lưu lượng máu hệ thống (QS) sẽ nghe được âm thổi tâm thu của hở van 3 lá và âm thổi tâm trương của hở van động mạch phổi.
Trên phim X- quang ngực sẽ thấy bóng tim lớn do dãn các buồng tim phải, phồng động mạch phổi trung tâm, dễ thấy tăng thứ phát mạch máu phổi đến quá tải tuần hoàn phổi.
Điện tâm đồ thường có bloc nhánh phải với trục lệch phải. (Hình.1.2), có một dấu khấc ở phức bộ QRS trên các chuyển đạo DII, DIII [1].
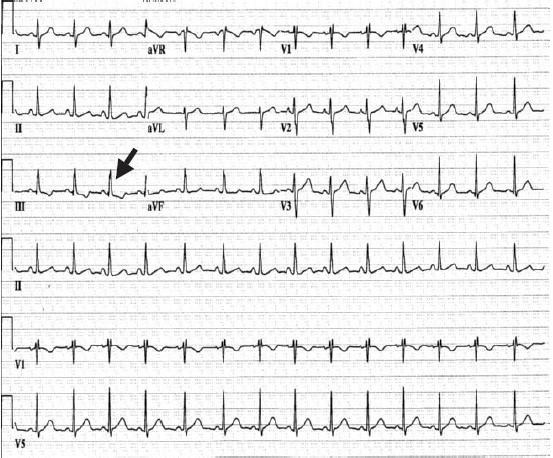
Hình 1.2: Chú ý dấu khấc ở đỉnh phức bộ QRS trên các chuyển đạo II, III và aVF.
Siêu âm tim qua thành ngực rất có giá trị trong chẩn đoán thông liên nhĩ lỗ thứ phát. Ngay cả khi không tìm thấy lỗ thông, đo kích thước và đánh giá chức năng thất phải giúp biết các thay đổi huyết động do luồng thông. Dùng siêu âm qua thành ngực để phát hiện thông liên nhĩ lỗ thứ phát sẽ bị hạn chế khi kích thước lỗ thông nhỏ. Nên dùng mặt cắt dưới sườn để quan sát vách liên nhĩ. Mặt cắt cạnh ức trục ngang qua đáy tim có thể thấy lỗ thông ( Hình.1.3). Mặt cắt 4 buồng từ mỏm có thể nhầm lẫn tạo dương giả do vách liên nhĩ nằm song song với tín hiệu của siêu âm.Từ mặt cắt này, nghiêng đầu dò tạo góc với vách liên nhĩ giúp khảo sát 2D và Doppler màu rõ hơn. Cần đánh giá mức độ và kiểu hở van 3 lá để chọn phương pháp điều trị cho phù hợp. Ước lượng áp lực động mạch phổi bằng phương trình Bernoulli( ΔP=4v) với áp lực tâm thu tính từ vận tốc dòng hở van ba lá (phải chắc chắn không có hẹp van động mạch phổi) và áp lực tâm trương ước tính từ vận tốc cuối thì tâm trương của hở van động mạch phổi. Nếu dùng siêu âm tim để tính tỷ lệ lưu lượng phổi với lưu lượng tuần hoàn sẽ không có ích lợi nhiều vì việc đo thường không chính xác.
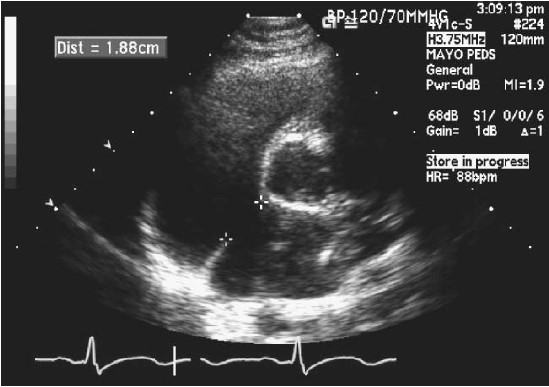
Hình 1.3:Siêu âm qua thành ngực, mặt cắt cạnh ức trục ngang. Lỗ thông liên nhĩ đo được 1.88cm
Siêu âm qua thực quản cho phép quan sát vách liên nhĩ rõ hơn nên sẽ tăng khả năng chẩn đoán chính xác. Siêu âm qua thực quản nên làm khi chẩn đoán còn nghi ngờ hay cần đánh giá đầy đủ phần còn lại của vách liên nhĩ khi cần đóng lỗ thông bằng dụng cụ. Siêu âm qua thực quản cũng thấy rõ hơn hình ảnh trở về của các tĩnh mạch phổi và có thể loại trừ nối liền bất thường các tĩnh mạch phổi, đây là một chẩn đoán phân biệt quan trọng khi bệnh nhân có lớn thất phải nhưng không do thông liên nhĩ.
Thông tim cung cấp những số đo áp lực chính xác. Các số đo dòng chảy cũng có thể thực hiện được thông qua những phương pháp khác nhau. Những số liệu này được sử dụng để tính kháng lực mạch máu phổi và định lượng thể tích luồng thông. Tuy nhiên, trong kỷ nguyên hiện đại, không cần thiết thông tim trừ khi có chỉ định chụp mạch vành đồng thời hay bệnh nhân có tăng áp động mạch phổi nặng. Nên thực hiện thông tim khi áp lực động mạch phổi hay kháng lực mạch máu phổi chưa rõ trước khi quyết định đóng lỗ thông. Ngày nay, người ta chỉ dùng thông tim để điều trị đối với những trường hợp tổn thương thông liên nhĩ lỗ thứ phát đơn độc .
Nếu bệnh nhân thông liên nhĩ lỗ thứ phát có quá tải thể tích thất phải nên xem xét chỉ định đóng lỗ thông, không cần đòi hỏi dấu hiệu Qp/Qs >1.5/1. Chụp cộng hưởng từ có thể phát hiện thông liên nhĩ lỗ thứ phát, kích thước thất phải cũng như đánh giá sự trở về của các tĩnh mạch phổi [2,3] các số liệu về luồng thông [4]. Nhưng MRI không phải là xét nghiệm được chọn đầu tiên để đánh giá thông liên nhĩ lỗ thứ phát do giá cao, tốn thời gian, thiết bị không có sẵn. Do vậy MRI được đánh giá như như một xét nghiệm thay thế hiệu quả khi bệnh nhân không thể làm được siêu âm qua thực quản.
Điều trị
Thông liên nhĩ lỗ thứ phát có triệu chứng về huyết động (do thất phải lớn) nên đóng lỗ thông phòng ngừa biến chứng suy tim phải, loạn nhịp nhĩ và tăng áp phổi.Việc đóng lỗ thông trước 25 tuổi rất quan trọng vì sẽ mang lại kết quả tốt lâu dài. Nếu đóng sau 45 tuổi sẽ giảm được biến chứng suy tim phải nhưng vẫn còn tăng nguy cơ loạn nhịp nhĩ [5].
Đóng thông liên nhĩ lỗ thứ phát có thể bằng phẫu thuật hay thông tim can thiệp. Điều trị bằng phẫu thuật đã được thực hiện thành công từ năm 1953 [6]. Đường mổ giữa xương ức hay bên ngực phải. Hiện nay kỹ thuật xâm lấn tối thiểu qua thành ngực bên phải đã được sử dụng ở một số trung tâm. Thông liên nhĩ có thể đóng kín bằng các mũi khâu hay đắp miếng vá, tùy theo kích thước lỗ thông. Có thể sử dụng miếng vá là màng ngoài tim của người, bò, chất liệu nhân tạo. Tỷ lệ tử vong đóng lỗ thông bằng phẫu thuật khoảng 0.3% dữ liệu thống kê từ 1998 – 2002 [7]. Các biến chứng bao gồm đóng không kín, bịt kín lỗ vào tĩnh mạch chủ dưới, bloc tim, loạn nhịp nhĩ.
Ngày nay kỹ thuật bít lỗ thông liên nhĩ qua thông tim can thiệp đã có kết quả cao và có nhiều loại dụng cụ để lựa chọn. Thông tim can thiệp có thể chỉ định cho những trường hợp lỗ thông có đường kính sau đã khi làm dãn rộng đến 38mm, nhưng khi lỗ thông lớn hơn 30mm đóng lỗ thông sẽ khó khăn hơn. Cần đánh giá đúng các bờ của lỗ thông phải còn đủ chỗ cho dụng cụ bám chắc, nhưng những bệnh nhân thiếu phần bờ phía động mạch chủ cũng đóng thành công. Tỷ lệ thành công đóng lỗ thông qua thông tim là hơn 90%, tỷ lệ biến chứng khoảng 7%. Đa số bệnh nhân sau đóng lỗ thông đã giảm kích thước thất phải. Những biến chứng bao gồm rung nhĩ, thủng tim, sút dụng cụ và biến chứng tại đường vào [8]. Cũng đã có báo cáo về nhiễm trùng và huyết khối do dụng cụ sau khi đóng lỗ thông thành công.
Phương pháp đóng lỗ thông được quyết định dựa vào đặc điểm giải phẫu và nguyện vọng bệnh nhân. Những bệnh nhân có tổn thương khác trong tim mà cần điều trị bao gồm trở về bất thường của tĩnh mạch phổi nên chọn phương pháp phẫu thuật. Những bệnh nhân có hở van ba lá mức độ trên trung bình cần phẫu thuật để kết hợp đóng lỗ thông và sửa van ba lá. Những bệnh nhân rung nhĩ sẽ có lợi khi dùng thủ thuật MAZE trong phẫu thuật, mặc dù điều trị loạn nhịp bằng catheter có thể được xem xét kết hợp với đóng lỗ thông bằng dụng cụ. Bất kì thủ thuật chữa loạn nhịp bằng catheter nào cũng phải thực hiện trước khi đóng lỗ thông bằng dụng cụ, vì việc tiếp cận vào nhĩ trái sẽ khó khăn sau khi đã đặt dụng cụ.
Kết quả và theo dõi bệnh nhân lâu dài:
Bệnh nhân chọn đóng lỗ thông liên nhĩ qua thông tim can thiệp và thủ thuật đã thành công, không còn lỗ thông tồn tại. Sau một năm đóng lỗ thông bệnh nhân không có những triệu chứng như trước đây, những lần chạy 200 mét đã cải thiện rõ rệt. Siêu âm tim thấy kích thước, chức năng thất phải về bình thường, hở van ba lá nhẹ, áp lực động mạch phổi tâm thu còn 28mmHg.
Tài liệu tham khảo
- Heller J, Hagege AA, Besse B, et al. “Crochetage” (notch) on R wave in inferior limb leads: a new independent electrocardiographic sign of atrial septal defect. J Am Coll Cardiol 1996;27:877–82.
- Chin SP, Kiam OT, Rapaee A, et al. Use of non-invasive phase contrast magnetic resonance imaging for estimation of atrial septal defect size and morphology: a comparison with transesophageal echo. Cardiovasc Intervent Radiol 2006;29:230–4.
- Greil GF, Powell AJ, Gildein HP, Geva T. Gadolinium-enhanced three dimensional magnetic resonance angiography of pulmonary and systemic venous anomalies. J Am Coll Cardiol 2002;39:335–41.
- Beerbaum P, Korperich H, Barth P, et al. Noninvasive quantification of left-to-right shunt in pediatric patients: phase-contrast cine magnetic resonance imaging compared with invasive oximetry. Circulation 2001;103:2476–82.
- Murphy JG, Gersh BJ, McGoon MD, et al. Long term outcome after surgical repair of isolated atrial septal defect. Follow-up at 27 to 32 years. NEngl J Med 1990;323(24):1645– 50.8 Adult Congenital Heart Disease
- Lewis FJ, Roufle M. Closure of atrial septal defects with aid of hypothermia: experimental a accomplishments and the report of one successful case. Surgery 1953;33:52–9.
- STS Congenital Heart Surgery Data Summary. Available at: http://www.sts.org.
- Butera G, Carminati M, Chessa M, et al. Percutaneous versus surgical closure of secundum atrial septal defect: comparison of early results and complications. Am Heart J 2006;151:228–34.

Để lại bình luận
Bạn cần phải đăng nhập để đăng bình luận.