Salvatore Mangione, MD
Người dịch: Huỳnh Thanh Kiều
Ghi chú của chủ biên: Để được mô tả chi tiết và hấp dẫn hơn phần khám thực thể tim mạch, đọc giả hãy tìm đọc quyển Physical Diagnosis Secrets, tái bản lần 2 của tác giả Salvatore Malgione.
1. Ý nghĩa của mạch động mạch cảnh tăng chậm là gì?
Mạch động mạch cảnh nhẹ (parvus) và chìm lâu (tardus) gặp trong hẹp van động mạch chủ. Đôi khi đi kèm với rung miu. Nếu chức năng tâm thu thất trái tốt thì đỉnh sóng mạch nẩy càng trễ tương quan với độ chênh áp lực ngang van càng cao. Tuy nhiên, khi chức năng thất trái suy, có thể bắt được mạch parvus và tardus ngay cả trong hẹp van động mạch chủ nhẹ.
2. Tầm quan trọng của dấu nẩy động mạch cảnh?
Ý nghĩa của nó phụ thuộc vào hoặc là áp lực mạch bình thường hoặc áp lực mạch rộng. Nếu liên quan với áp lực mạch bình thường, dấu nẩy động mạch cảnh thường gặp trong 2 trường hợp sau:
- Sự tống máu của thất trái đồng thời vào giường áp lực cao ( động mạch chủ) và giường áp lực thấp hơn: Giường áp lực thấp có thể là thất phải (ở những bệnh nhân thông liên thất), hoặc nhĩ trái ( ở những bệnh nhân hở van 2 lá). Cả hai nơi đều cho phép máu đổ về nhanh từ thất trái, tạo ra dấu nẩy động mạch cảnh. Tuy nhiên, áp lực mạch vẫn bình thường.
- Bệnh cơ tim phì đại: Mặc dù có liên quan đến tắc nghẽn thất trái, bệnh này có đặc trưng là mạch 2 đỉnh và nẩy mạnh do phì đại và sự tắc nghẽn muộn của tâm thất.
Nếu đi kèm với áp lực mạch rộng, dấu nẩy động mạch cảnh thường gặp trong hở van động mạch chủ. Ngược với hở van 2 lá, thông liên thất, bệnh cơ tim phì đại, mạch của hở van động mạch chủ nẩy nhanh và chìm nhanh.
3. Ngoài hở van động mạch chủ, những nguyên nhân nào khác cũng gây mạch nẩy nhanh và áp lực mạch rộng?
Thường gặp nhất là hội chứng tim tăng động (tình trạng cung lượng cao). Bao gồm thiếu máu, sốt, gắng sức, cường giáp, có thai, xơ gan, suy tim do thiếu vitamin B1, bệnh Paget, dò động tĩnh mạch, còn ống động mạch, hở chủ và lo lắng – tất cả có liên quan đến sự co bóp của thất nhanh và kháng lực mạch ngoại biên thấp.
4. Mạch nghịch là gì?
Mạch nghịch là tình trạng sụt giảm huyết áp tâm thu nhiều hơn khi hít sâu nín thở. Trái ngược với đánh giá đường biểu diễn và biên độ của động mạch, phát hiện mạch nghịch tốt nhất là ở mạch ngoại biên như động mạch quay. Có thể bắt mạch nhưng lý tưởng khi chẩn đoán mạch nghịch thường cần có máy đo huyết áp. Mạch nghịch có thể gặp trong chẹn tim (chèn ép tim cấp) và một số bệnh khác.
5. Mạch luân chuyển là gì?
Mạch luân chuyển là sự thay đổi luân phiên áp lực mạch mạnh và yếu mặc dù nhịp và tần số tim đều. Hiện tượng này được mô tả lần đầu tiên bởi Ludwig Trauble năm 1872, mạch luân chuyển thường liên quan với sự thay đổi mạnh và yếu của tiếng tim (tiếng tim luân chuyển). Cả hai đều do suy chức năng thất trái nặng (bệnh cơ tim do thiếu máu cục bộ, do tăng huyết áp, hay bệnh van tim), với phân suất tống máu thấp và áp lực mao mạch phổi cao. Vì vậy thường có thêm tiếng gallop T3.
6. Âm thổi đôi Duroziez là gì?
Âm thổi Duroziez là âm thổi đôi thay đổi trên động mạch lớn ở trung tâm – thường là động mạch đùi, nhưng cũng có thể là động mạch cánh tay. Âm thổi này tăng lên khi áp từ từ và ấn mạnh màng của ống nghe. Cách này không những tạo ra âm thổi tâm thu (là bình thường) mà còn tạo ra âm thổi tâm trương (là âm thổi bệnh lý và điển hình của hở van động mạch chủ). Âm thổi Duroziez có độ nhạy cảm là 58% và độ đặc hiệu 100% trong hở van động mạch chủ.
7. Dấu rung động mạch cảnh là gì?
Dấu rung động mạch cảnh là cảm giác rung có thể sờ được ở đỉnh của mạch động mạch cảnh trên bệnh nhân hẹp van động mạch chủ, hở van động mạch chủ hoặc cả hai. Đó là do sự lan truyền của âm thổi đến động mạch cảnh và tương đối đặc hiệu nhưng độ nhậy tương đối kém.
8. Mạch Corrigan là gì?
Mạch Corrigan là một trong những tên gọi khác của mạch nảy mạnh chìm nhanh trong hở van động mạch chủ, vừa có thể nhìn và sờ thấy được. Những tên gọi phổ biến khác của tình trang này bao gồm mạch búa nước (water hammer), đạn đại bác (cannonball), mạch sụp đổ (collapsing), mạch tiếng súng lục (pistol-shot). Cảm nhận tốt nhất là vừa nâng cánh tay vừa bắt mạch quay ở cổ tay bệnh nhân. Nâng cánh tay lên cao hơn mức của tim gây giảm áp lực tâm trương trong lòng mạch quay, mạch xẹp, và làm tăng nhát bóp tâm thu kế tiếp.
9. Làm thế nào để nghe âm thổi của động mạch cảnh?
Bệnh nhân thư giãn, trong phòng yên tĩnh, đặt phần chuông của ống nghe lên cổ bệnh nhân. Nghe từ phía sau trên của sụn giáp đến ngay dưới góc hàm.
10. Mối tương quan giữa âm thổi với mức độ hẹp nặng động mạch cảnh?
Có mối tương quan cao. Thực tế, khi nghe được âm thổi trên bệnh nhân có cơn thoáng thiếu máu não hoặc đột quỵ diện nhỏ ở tuần hoàn não trước nên tích cực đánh giá tìm hẹp động mạch cảnh nặng (70% – 99%), bởi vì phẫu thuật bóc lớp nội mạc động mạch cảnh giảm đáng kể tỉ lệ tử vong và đột quỵ. Tuy nhiên khi nghe được âm thổi có nghĩa là khả năng có hẹp nặng động mạch cảnh tăng cao, nhưng nếu không có âm thổi cũng không loại trừ được bệnh. Ngoài ra, âm thổi nghe được chổ chia đôi có thể do hẹp động mạch cảnh ngoài và trên hình chụp mạch máu động mạch cảnh trong có thể bình thường hoặc bị tắc hoàn toàn. Do đó quyết định phẫu thuật không nên chỉ dựa vào khám thực thể mà bắt buộc phải có hình ảnh học.
11. Áp lực tĩnh mạch trung tâm là gì?
Là áp lực trong nhĩ phải/ hệ tĩnh mạch chủ trên (nghĩa là áp lực đổ đầy thất phải). Giống như áp lực mao mạch phổi bít phản ánh áp lực cuối tâm trương thất trái (không có hẹp van 2 lá đi kèm), áp lực tĩnh mạch trung tâm phản ánh áp lực cuối tâm trương thất phải (không có hẹp van 3 lá đi kèm).
12. Nên dùng tĩnh mạch nào để đánh giá mạch tĩnh mạch và áp lực tĩnh mạch trung tâm?
Là những tĩnh mạch ở trung tâm, nối trực tiếp với nhĩ phải. Do đó tĩnh mạch lý tưởng là tĩnh mạch cảnh trong. Lý tưởng nhất nên chọn tĩnh mạch cảnh trong phải vì nó nối trực tiếp thẳng hàng với nhĩ phải, có tác dụng giống như thước đo áp lực tĩnh mạch và dẫn truyền mạch đập của nhĩ phải. Ngoài ra, áp lực tĩnh mạch trung tâm có thể bị cao giả tạo khi đo bên trái so với bên phải vì tĩnh mạch vô danh bên trái bị đè ép giữa cung động mạch chủ và xương ức.
13. Có thể dùng tĩnh mạch cảnh ngoài để đánh giá áp lực tĩnh mạch trung tâm không?
Về mặt lý thuyết thì không, nhưng trong thực hành thì có. Không bởi vì:
- Khi qua các lớp cân mạc khác nhau ở vùng cổ, chúng thường bị đè ép.
- Trên những bệnh nhân tăng trương lực giao cảm của mạch máu, chúng có thể bị co thắt khiến không thể thấy được.
- Chúng ở xa hơn, ít thẳng hàng với nhĩ phải. Tuy nhiên, trên thực tế người ta có thể dùng tĩnh mạch cảnh trong lẫn cảnh ngoài để ước lượng áp lực tĩnh mạch trung tâm vì chúng cho những giá trị tương đương nhau.
Vì thế, nếu chỉ thấy được tĩnh mạch cảnh ngoài, hãy làm những gì vị Thầy yoga Berra khuyên bạn nên làm khi đến ngả 3 đường: hãy chọn nó.
14. Sóng A “đại bác” nghĩa là gì?
Sóng A “đại bác” là dấu hiệu đặc trưng của phân ly nhĩ thất (nghĩa là nhĩ co bóp trong khi van 3 lá đóng). Nó khác với sóng nẩy dội ngược (sóng A khổng lồ tiền tâm thu) ở chỗ nó bắt đầu ngay sau tiếng T1, vì nó là do nhĩ co bóp trong lúc van 3 lá đóng.
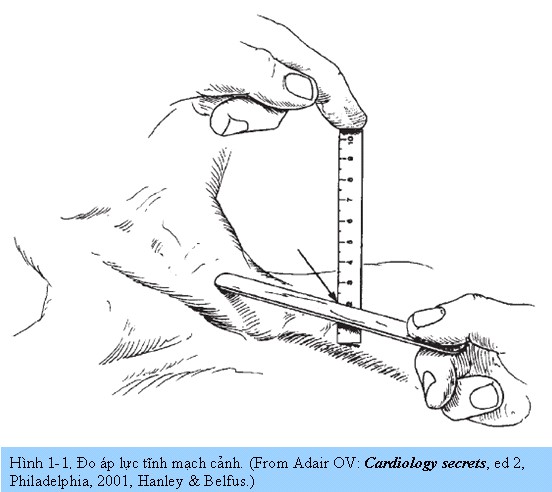
15. Làm thế nào để ước lượng áp lực tĩnh mạch trung tâm?
- Đặt bệnh nhân ở tư thế mà bạn có thể quan sát rõ nhất tĩnh mạch cảnh trong và sự dao động của nó. Mặc dù thường khởi đầu góc 450, nhưng nâng đầu bệnh nhân đến góc nào không quan trọng miễn là thấy rõ được tĩnh mạch. Trường hợp không thấy được tĩnh mạch cảnh trong thì tĩnh mạch cảnh ngoài cũng có thể được.
- Xác định điểm cao nhất của tĩnh mạch cảnh nẩy lan truyền ra da (mặt lõm của cột máu) . Điểm này thường được ghi nhận lúc thở ra và trùng với đỉnh của sóng “A” hoặc “V”. Nó có tác dụng như một thước đo áp lực mạch tại giường.
- Xác định góc Louis của xương ức (là chổ nối của chuôi và thân xương ức). Đây là điểm chuẩn zero của áp lực tĩnh mạch cảnh. (Điểm chuẩn zero của áp lực tĩnh mạch cảnh tương đương với chính giữa nhĩ phải.)
- Đo chiều cao bằng centimet theo cột dọc từ góc xương ức đến đỉnh của tĩnh mạch cảnh nẩy. Để đo, đặt 2 cây thước thẳng góc 900, một nằm ngang ( và song song với mặt phẳng ngang của cột máu), và một cái dọc chạm góc xương ức (Hình 1-1). Chiều cao đo được giữa góc xương ức đến mặt phẳng ngang cột máu đại diện cho áp lực tĩnh mạch cảnh.
- Cộng thêm 5 vào áp lực tĩnh mạch cảnh sẽ tính được áp lực tĩnh mạch trung tâm. Cách tính này dựa vào nguyên tắc điểm zero của toàn bộ áp lực kế bên phải (điểm mà theo quy ước áp lực tĩnh mạch trung tâm bằng 0) nằm ngay giữa nhĩ phải. Điểm này nằm dưới góc xương ức 5 cm ở người có hình dạng và kích thước bình thường, bất kể vị trí của cơ thể. Vì vậy, dùng góc xương ức như điểm tham chiếu bên ngoài, chiều cao (bằng centimet) từ đó đến đỉnh cột máu tĩnh mạch cảnh sẽ là áp lực tĩnh mạch cảnh. Cộng thêm 5 vào áp lực tĩnh mạch cảnh sẽ ra áp lực tĩnh mạch trung tâm.
16. Ý nghĩa của phù chân mà không có tăng áp lực tĩnh mạch trung tâm là gì?
Nó phản ánh hoặc là suy tĩnh mạch 2 chân hoặc phù không do tim (thường do gan hay do thận). Bởi vì bất kỳ bệnh tim (hay phổi) nào gây suy thất phải sẽ biểu hiện qua tăng áp lực tĩnh mạch trung tâm. Phù chân cộng với báng bụng mà không tăng áp lực tĩnh mạch trung tâm thường do nguyên nhân ở gan hoặc thận (bệnh nhân xơ gan áp lực tĩnh mạch trung tâm không cao). Ngược lại, bệnh nhân có áp lực tĩnh mạch trung tâm cao kèm phù chân và báng bụng thường là do nguyên nhân ở tim.
17. Dấu hiệu Kussmaul là gì?
Dấu Kussmaul là sự tăng áp lực tĩnh mạch cảnh nghịch thường trong khi hít vào. Áp lực tĩnh mạch cảnh thường giảm khi hít vào do áp lực trong lồng ngực giảm xuống khi hít vào tạo ra “hiệu ứng hút máu” tĩnh mạch trở về. Dấu Kussmaul là hiện tượng ngược với sinh lý. Dấu hiệu này có thể được giải thích là do tim phải không có khả năng chứa đựng một lượng máu tăng lên từ tĩnh mạch trở về.
Những bệnh lý có dấu Kussmaul dương tính là những bệnh gây cản trở dòng máu tĩnh mạch trở về và đổ đầy thất phải. Được mô tả đầu tiên ở bệnh nhân viêm màng ngoài tim co thắt. (Dấu Kussmaul chỉ gặp trong 1/3 trường hợp bệnh nhân nặng và tiến triển, những người này thường có phản xạ bụng-tĩnh mạch cảnh dương tính.) Tuy nhiên, ngày nay nguyên nhân thường gặp nhất là suy tim nặng, không kể nguyên nhân. Những nguyên nhân khác gồm tâm phế (cấp hay mãn), viêm màng ngoài tim co thắt, bệnh cơ tim hạn chế (như là sarcoidosis, amyloidosis hay bệnh ứ chất sắt), hẹp van 3 lá, và nhồi máu thất phải.
18. Tiếng kêu tĩnh mạch là gì?
Tiếng kêu tĩnh mạch (venous hum) là một âm thổi chức năng tạo ra bởi dòng máu xoáy trong tĩnh mạch cảnh trong. Nó là âm thổi liên tục (mặc dù thì tâm trương nghe lớn hơn), có khi đủ mạnh có thể sờ được. Vị trí nghe rõ nhất là ở cổ bên phải, ngay trên xương đòn, nhưng đôi khi có thể nghe được trên xương ức/vùng cạnh ức cả 2 bên phải và trái. Có thể chẩn đoán lầm với bệnh động mạch cảnh, còn ống động mạch, hoặc hẹp/hở van động mạch chủ. Cơ chế sinh ra tiếng kêu tĩnh mạch là do sự chèn ép nhẹ tĩnh mạch cảnh trong của mõm ngang đốt sống đội ở những người có cung lượng tim cao và tăng dòng máu tĩnh mạch. Vì vậy thường gặp ở người trẻ hay bệnh nhân có tình trạng cung lượng tim cao. Tiếng kêu tĩnh mạch có thể nghe được từ 31% đến 66% trẻ em bình thường, 25% ở người trẻ. Nó cũng gặp trong 2.3% đến 27% bệnh nhân ngoại trú người lớn. Đặc biệt thường gặp trong trường hợp có dò động tĩnh mạch, chiếm từ 56% đến 88% bệnh nhân đang chạy thận nhân tạo định kỳ và 40% ở những người chuẩn bị chạy thận.
19. Những đặc điểm nào của diện đập mỏm tim cần được phân tích?
- Vị trí: Bình thường nằm ở khoảng liên sườn thứ 5 trên đường trung đòn trái, thường (không phải luôn luôn) tương ứng vùng ngay dưới núm vú. Quá tải thể tích thất trái (như hở chủ, hở 2 lá) có khuynh hướng là diện đập mỏm tim lệch xuống dưới và và ra ngoài. Ngược lại, quá tải áp lực (như hẹp chủ hoặc tăng huyết áp) có khuynh hướng là diện đập này lên trên và vào trong – nhất là lúc khởi đầu. Khi tâm thất suy và mất bù, bất kể do nguyên nhân gì, điểm nẩy mạnh nhất của mỏm tim hầu như luôn di chuyển xuống dưới và sang bên. Mặc dù không nhạy nhưng dấu này rất đặc hiệu trong tim to, phân suất tống máu thấp, áp lực động mạch phổi bít cao. Tương quan giữa điểm nẩy mạnh nhất của mỏm tim với các mốc giải phẫu (như đường nách trước bên trái) có thể được dùng để mô tả khi điểm này bị di lệch.
- Kích thước: Khi nằm nghiêng trái, diện đập mỏm tim bình thường đo được bằng kích thước của đồng một hào. Nếu lớn hơn (đồng mạ kền, đồng 25 xu hay đồng đô la bằng bạc cũ Eisenhower) phải coi là bệnh lý. Khi đường kính diện đập này trên 4 cm thì rất đặc hiệu cho tim to.
- Thời gian và thời điểm: Đây có lẽ là đặc điểm quan trọng nhất. Thời gian nẩy của mỏm tim gọn, không bao giờ vượt quá giữa kỳ tâm thu. Vì vậy, diện đập mỏm tim kéo dài (nghĩa là còn tiếp tục đến hoặc vượt qua tiếng T2- thường được gọi “phồng lên”) phải được coi như là bệnh lý cho đến khi có bằng chứng ngược lại, và thường là chỉ điểm của quá tải thể tích, quá tải áp lực hoặc tim to.
- Biên độ: đây không phải là độ dài mà là độ mạnh. Diện đập mỏm tim tăng động (thường được gọi là “cú đập”) đủ mạnh để đẩy ngón tay của người khám, có thể gặp trong quá tải thể tích và cung lượng tim tăng (như hở chủ, thông liên thất) nhưng cũng có thể gặp ở người bình thường có lồng ngực mỏng. Tương tự, diện đập mỏm tim giảm động có thể đơn thuần là do béo phì nhưng cũng có thể bệnh cơ tim sung huyết. Ngoài tính chất giảm động, diện đập mỏm tim của những bệnh nhân này rộng, hơi kéo dài và di chuyển xuống dưới/ra ngoài.
- Đường nét: Bình thường mỏm tim chỉ nẩy thành một điểm. Nếu có 2 hay 3 điểm đập chắc chắn là bệnh lý.
Tóm lại, diện đập mỏm tim bình thường chỉ là một điểm, kích thước bằng đồng 1 xu, gọn (không vượt qua tiếng T1), đầu tâm thu, nẩy không kéo dài, khu trú ở khoảng liên sườn 5 đường trung đòn.
20. Rung miu là gì?
Là một rung động có thể sờ được đi kèm với một âm thổi nghe được. Tiếng rung miu xác định âm thổi có cường độ trên 4/6 và có ý nghĩa bệnh lý.
Tài liệu tham khảo, tài liệu nên đọc và websites
- On Doctoring: Physical Examination Movies: http://dms.dartmouth.edu/ed_programs/course_resources/ ondoctoring_yr2/
- The Cardiac Examination: http://www.meded.virginia.edu/courses/pom1/pexams/CardioExam/
- Basta LL, Bettinger JJ: The cardiac impulse. Am Heart J 197:96-111, 1979.
- Constant J: Using internal jugular pulsations as a manometer for right atrial pressure measurements,Cardiology 93:26-30, 2000.
- Cook DJ, Simel N: Does this patient have abnormal central venous pressure? JAMA 275:630-634, 1996.
- Davison R, Cannon R: Estimation of central venous pressure by examination of the jugular veins, Am Heart J 87:279-282, 1974.
- Drazner MH, Rame JE, Stevenson LW, et al: Prognostic importance of elevated jugular venous pressure and a third heart sound in patients with heart failure, N Engl J Med 345:574-581, 2001.
- Ellen SD, Crawford MH, O’Rourke RA: Accuracy of precordial palpation for detecting increased left ventricular volume, Ann Intern Med 99:628-630, 1983.
- Mangione S: Physical diagnosis secrets, ed 2, Philadelphia, 2008, Mosby.

Để lại bình luận
Bạn cần phải đăng nhập để đăng bình luận.