Glenn N. Levine, MD, FACC, FAHA
Người dịch: BS Đinh Đức Huy
- Tại sao điều trị chống kết tập tiểu cầu quan trọng trong bệnh lý tim mạch?
Nói một cách đơn giản, trong khi huyết khối tĩnh mạch chủ yếu được xem là biểu hiện của quá trình đông máu và liên quan đến huyết khối đỏ, thì huyết khối động mạch liên quan chủ yếu là do hoạt hóa và kết tập tiểu cầu, tạo lập huyết khối trắng. Trong thực tế có một sự tương tác cực kỳ phức tạp giữa tiểu cầu, quá trình đông máu và thành mạch, nhưng quá trình kích hoạt và kết tập tiểu cầu đóng vai trò quan trọng đối với việc hình thành huyết khối động mạch hơn là đối với huyết khối tĩnh mạch. Tiểu cầu có thể được kích hoạt bởi nhiều chất kích thích khác nhau, bao gồm acid arachidonic, adenosine diphosphate (ADP), collagen, và thrombin. Khi được kích hoạt, ngoài việc kết tập, tiểu cầu còn giải phóng nhiều chất trung gian của quá trình đông máu và quá trình viêm. Có khoảng 1011 tiểu cầu được sản xuất mỗi ngày, và mức sản xuất này có thể tăng lên gấp 10 lần trong trường hợp cần thiết. Tiểu cầu có chu kì sống trong tuần hoàn tối đa là khoảng 10 ngày. Vì vậy, các thuốc kháng kết tập tiểu cầu có tác dụng ức chế không hồi phục việc kích hoạt tiểu cầu sẽ có tác động lên hệ tuần hoàn nhiều ngày sau khi đã ngưng sử dụng.
- Liều dùng tối thiểu hằng ngày của aspirin là bao nhiêu để ngăn ngừa và điều trị huyết khối động mạch?
Liều 75-100mg mỗi ngày nói chung được xem là liều thấp trong điều trị bằng aspirin, mặc dù vẫn còn những tranh cãi về liều lượng aspirin lý tưởng. Một số nghiên cứu hồi cứu đã chứng tỏ sử dụng aspirin liều thấp có ít nguy cơ chảy máu hơn liều cao (vd: 325 mg mỗi ngày), kể cả khi sử dụng kết hợp với clopidogrel trong điều trị trung và dài hạn. Hướng dẫn lâm sàng 2007 của Trường Môn Tim Mạch Hoa Kỳ/Hội tim Hoa Kỳ (ACC/AHA) khuyến cáo sử dụng 75-162mg aspirin mỗi ngày cho bệnh nhân đau thắt ngực ổn định. Tuy nhiên, cần chú ý rằng trong các nghiên cứu sử dụng kết hợp aspirin và clopidogrel để ngăn ngừa huyết khối trong stent, aspirin thường được sử dụng với liều cao hơn. Do vậy, nhiều bác sĩ tim mạch can thiệp cho bệnh nhân đã được đặt stent xuất viện với liều cao aspirin, ít nhất là trong vài tuần hoặc vài tháng đầu. Liều cao 162-325mg aspirin nói chung thường được sử dụng trong hội chứng động mạch vành cấp, khi cần đến sự ức chế nhanh và hoàn toàn sự kết tập tiểu cầu thông qua thromboxane A2, và liều cao này cũng được ACC/AHA khuyến cáo trong hướng dẫn năm 2007 đối với cơn đau thắt ngực không ổn định/ NMCT không ST chênh lên.
- Có nên dùng aspirin cho bệnh nhân phẫu thuật bắc cầu động mạch vành không?
Có. Aspirin đã chứng tỏ làm giảm một cách có ý nghĩa các tắc nghẽn của cầu nối tĩnh mạch trong năm đầu tiên sau phẫu thuật. Aspirin được sử dụng không hạn định sau phẫu thuật bắc cầu động mạch vành do lợi ích đã được chứng minh trong việc phòng ngừa thứ phát ở bệnh nhân bệnh động mạch vành mạn. Dùng thêm warfarin hay dipyridamole không giúp ích gì hơn cho việc bảo vệ các cầu nối tĩnh mạch. Việc sử dụng kết hợp clopidogrel và aspirin, so với aspirin đơn độc, chưa được nghiên cứu đầy đủ trong việc ngăn ngừa tắc nghẽn các cầu nối tĩnh mạch.
- Clopidogrel hoạt động như thế nào?
Clopidogrel ức chế không hồi phục sự hoạt hóa tiểu cầu qua trung gian ADP bằng cách chẹn thụ thể P2Y12 trên bề mặt tiểu cầu (đây là một trong những lý do mà ta thường nghe thuật ngữ thuốc chẹn thụ thể P2Y12 hơn là thuốc chẹn thụ thể ADP. Bởi vì tính chất ức chế tiểu cầu không hồi phục, clopidogrel được khuyến cáo ngưng khoảng 5-7 ngày trước phẫu thuật tim nếu có thể, do làm tăng nguy cơ chảy máu trong phẫu thuật. Clopidogrel cần được chuyển hóa tại gan thành chất chuyển hóa hoạt động để có hiệu quả chống tiểu cầu.
- Có nên sử dụng clopidogrel cho bệnh nhân nhồi máu cơ tim cấp có ST chênh lên (STEMI) không?
Câu trả lời là có một cách chắc chắn. Nghiên cứu The Clopidogrel and Metoprolol in Myocardial Infarction/Second Chinese Cardiac Study (COMMIT-CCS 2) là một thử nghiệm lâm sàng lớn ở bệnh nhân nhồi máu cơ tim cấp cho thấy việc sử dụng clopidogrel 75mg mỗi ngày làm giảm các tiêu chí thiếu máu cục bộ cơ tim (kể cả tử vong). Nghiên cứu Clopidogrel as Adjunctive Reperfusion Therapy-Thrombolysis in Myocardial Infarction 28 (CLARITY-TIMI 28) nguyên là một nghiên cứu dựa trên hình ảnh chụp mạch vành đã cho thấy kết quả chụp vành tốt hơn ở những bệnh nhân được sử dụng liều nạp clopidogrel 300mg. Dựa trên những nghiên cứu này, ACC/AHA khuyến cáo sử dụng clopidogrel cho bệnh nhân nhồi máu cơ tim ST chênh lên. Liều clopidogrel 75mg/ngày là khuyến cáo nhóm I; liều nạp 300mg cho bệnh nhân dưới 75 tuổi là khuyến cáo nhóm IIa. Cho tới thời điểm viết bài này, chưa có nghiên cứu chứng minh lợi ích của clopidogrel trên bệnh nhân được can thiệp động mạch vành tiên phát. Điều này được quyết định bởi từng bác sĩ làm thủ thuật và từng trung tâm.
- Thuốc ức chế Glycoprotein IIB/IIIA hoạt động thế nào?
Một khi tiểu cầu được kích hoạt, thụ thể Glycoprotein IIb/IIIa trên bề mặt tiểu cầu sẽ thực hiện việc chuyển dạng để có thể gắn kết với fibrin và các hoạt chất khác. Khi những tiểu cầu đã được kích hoạt khác cũng gắn kết với các phân tử fibrin, quá trình ngưng tập tiểu cầu được bắt đầu và dẫn tới việc hình thành huyết khối. Eptifibatide (Integrilin) and tirofiban (Aggrastat) gắn kết có hồi phục với thụ thể glycoprotein IIb/IIIa, ngăn cản tiểu cầu gắn kết với fibrin, qua đó ức chế quá trình ngưng tập tiểu cầu. Abciximab (ReoPro) là một phân mảnh kháng thể có thể gắn kết với thụ thể Glycoprotein IIB/IIIA chặt chẽ hơn và ức chế ngưng tập tiểu cầu theo cách tương tự. Khi được sử dụng với liều lượng phù hợp, thuốc ức chế thụ thể Glycoprotein IIb/IIIa ức chế khoảng 80-90% quá trình kết tập tiểu cầu.
- Có cần điều chỉnh liều thuốc ức chế Glycoprotein IIB/IIIA eptifibatide (Integrilin) và tirofiban (Aggrastat) trên bệnh nhân có bệnh thận mạn?
Có. Cả 2 thuốc này đều được thải đáng kể qua thận. Liều lượng được tính như sau:
- Eptifibatide: nếu độ thanh thải Creatinin <50 mL/phút, giảm tốc độ truyền duy trì xuống còn 1 mcg/kg/phút. Liều nạp (hay liều trong lúc can thiệp mạch vành) không thay đổi.
- Tirofiban: nếu độ thanh thải Creatinin <30 mL/phút, giảm ½ liều truyền (0.2 mcg/kg/phút trong 30 phút đầu tiên, sau đó 0.05 mcg/kg/phút)
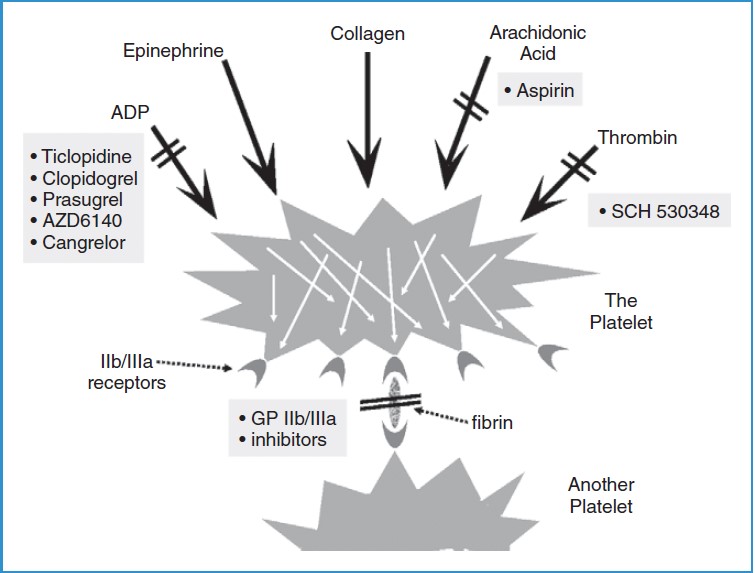
Hình 17-1. Phân nửa trên của hình cho thấy nhiều chất (vd: ADP, thrombin) có thể đưa đến việc hoạt hóa tiểu cầu và thuốc chẹn sự hoạt hóa qua trung gian các chất này. Nửa dưới của hình cho thấy thụ thế glycoprotein IIb/IIIa của tiểu cầu được hoạt hóa gắn kết với fibrin (cũng như các chất khác) như thế nào, dẫn đến việc kết tập tiểu cầu. Việc gắn kết của fibrin vào thụ thể IIb/IIIa và kết tập tiểu cầu có thể bị ức chế bởi thuốc ức chế thụ thể IIb/IIIa, ADP, Adenosin diphosphate.
- Có cần xét nghiệm thường qui mức độ ức chế tiểu cầu trên bệnh nhân được điều trị kháng kết tập tiểu cầu không?
Xét nghiệm mức độ ức chế tiểu cầu đã chứng minh một số bệnh nhân đáp ứng kém hoặc không đáp ứng với điều trị bằng aspirin và/hoặc clopidogrel. Một vài nghiên cứu chứng minh những bệnh nhân này có nguy cơ bị huyết khối trong stent cao hơn. Một nghiên cứu về can thiệp mạch vành cho thấy những bệnh nhân đáp ứng kém với chống kết tập tiểu cầu sau điều trị với GP IIb/IIIa có nguy cơ bị các biến chứng thiếu máu cục bộ cơ tim nhiều hơn trong giai đoạn trước và sau can thiệp. Mặc dù vậy, hiện tại có ít bằng chứng cho thấy điều trị tích cực hơn đối với nhóm bệnh nhân có mức độ ức chế tiểu cầu kém sẽ cho kết quả lâm sàng tốt hơn (một nghiên cứu lớn, nghiên cứu GRAVITIS, nhằm đánh giá điều này đang được thực hiện). Ngoài ra trong thực tế có nhiều thiết bị khác nhau sử dụng các phương pháp khác nhau để đo đạc các thông số khác nhau về mức độ ức chế tiểu cầu. Hơn nữa, hiện tại có nhiều định nghĩa khác nhau về việc đáp ứng kém hoặc không đáp ứng được sử dụng trong các nghiên cứu. Vì vậy hầu hết các chuyên gia và các tài liệu khuyến cáo không thực hiện thường quy các test đo mức độ ức chế tiểu cầu cho đến lúc có được tiêu chẩn vàng trong việc đo đạc và xác định mức độ ức chế tiểu cầu và cho tới khi các nghiên cứu lâm sàng chứng minh được lợi ích của việc thực hiện các xét nghiệm này.
- Các thuốc kháng kết tập tiểu cầu mới là gì, và chúng hoạt động như thế nào?
- Prasugrel là thuốc kháng tiểu cầu đường uống thuộc nhóm thienopyridine thế hệ thứ 3, giống clopidogrel, ngăn cản thụ thể P2Y12 kết nối với ADP, ngăn cản sự hoạt hóa tiểu cầu. So với clopidogrel, prasugrel có tác động nhanh hơn, mạnh hơn và mức độ ức chế tiểu cầu đồng nhất hơn. Trong nghiêu cứu Trial to Assess Improvement in Therapeutic Outcomes by Optimizing Platelet Inhibition with Prasugrel-Thrombolysis in Myocardial Infarction (TRITON) trên bệnh nhân đặt stent mạch vành, khi so sánh với clopidogrel, nhóm điều trị bằng prasugrel có ít biến cố thiếu máu cơ tim và huyết khối trong stent hơn, nhưng bị chảy máu nhiều hơn, đặc biệt ở những bệnh nhân có tiền sử đột ngụy hoặc cơn thoáng thiếu máu não, lớn hơn 75 tuổi, và cân nặng dưới 60kg. Liều prasugrel sử dụng trong nghiên cứu là 60mg liều nạp và 10mg duy trì mỗi ngày. Prasugrel gần đây đã được FDA phê duyệt. Thuốc bị chống chỉ định ở bệnh nhân tiền căn đột quỵ hoặc cơn thoáng thiếu máu não.
- AZD6140 (chưa có tên chính thức tại thời điểm viết bài này) cũng là thuốc chẹn thụ thể P2Y12 (có thể hồi phục được) thuộc nhóm thienopyridine gây ức chế việc hoạt hóa tiểu cầu qua trung gian ADP. Thuốc có tác dụng nhanh hơn. Khi ngưng sử dụng thuốc, hầu hết chức năng tiểu cầu được hoạt hóa trở lại và việc kết tập sẽ xảy ra trong vòng 1-2 ngày. Thuốc đã được chứng minh là ức chế kết tập tiểu cầu mạnh hơn và ổn định hơn so với clopidogrel. Vào thời điểm viết bài này, thuốc đang được so sánh với clopidogrel trong nghiên cứu lớn Percutaneous Left Atrial Appendage Transcatheter Occlusion (PLAATO) và một vài nghiên cứu khác nhỏ hơn. Liều sử dụng trong PLAATO là liều nạp 180mg và sau đó duy trì 90mg 2 lần/ngày.
- Cangrelor là thuốc ức chế tiểu cầu thông qua P2Y12 dùng đường tĩnh mạch có tác dụng nhanh và ngắn (thời gian bán hủy 3-5 phút). Vào thời điểm viết bài này thuốc này đã đang được sử dụng ở bệnh nhân được can thiệp mạch vành qua da trong nghiên cứu CardioMEMS Heart Sensor Allows Monitoring of Pressure to Improve Outcomes in NYHA Class III Patients (CHAMPION), và sắp tới có thể sẽ thay thế cho clopidogrel hoặc thuốc ức chế thụ thể GP IIb/IIIa.
- SCH 530548 (chưa có tên chính thức tại thời điểm viết bài này) là thuốc đối kháng PAR-1, sử dụng đường uống, ngăn kích hoạt tiểu cầu qua trung gian thrombin. Thuốc này đang được thử nghiệm trên bệnh nhân bệnh động mạch vành và hội chứng động mạch vành cấp.
Tài liệu tham khảo, tài liệu nên đọc và websites
- Lincoff AM: Antiplatelet Agents in Acute ST-Elevation (Q Wave) Myocardial Infarction: http://www.utdol.com
- Simons M. Antiplatelet Agents in Unstable Angina and Acute Non–ST-Elevation (Non-Q Wave) Myocardial Infarction: http://www.utdol.com
- http://my.americanheart.org/portal/professional/guidelines
- http://www.cardiosource.com/guidelines/index.asp
- http://www.escardio.org/knowledge/guidelines/
- Anderson JL, Adams CD, Antman EM, et al: American College of Cardiology, American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the 2002 Guidelines for the Management of Patients With Unstable Angina/Non-ST-Elevation Myocardial Infarction), J Am Coll Cardiol 50(7):e1-e157, 2007.
- Antman EM, Hand M, Armstrong PW, et al: 2007 Focused Update of the ACC/AHA 2004 Guidelines for the Management of Patients With ST-Elevation Myocardial Infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines, Circulation 117(2):296-329, 2008.
- Fourth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice: European guidelines on cardiovascular disease prevention in clinical practice: executive summary, Eur Heart J (19):2375-414, 2007.
- Fraker TD Jr, Fihn SD: 2007 chronic angina focused update of the ACC/AHA 2002 guidelines for the management of patients with chronic stable angina: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines Writing Group to develop the focused update of the 2002 guidelines for the management of patients with chronic stable angina, J Am Coll Cardiol 50(23):2264-2274, 2007.
- Gurbel PA, Becker RC, Mann KG, et al: Platelet function monitoring in patients with coronary artery disease, J Am Coll Cardiol 50(19):1822-1834, 2007.
- King SB 3rd, Smith SC Jr, Hirshfeld JW Jr, et al: 2007 Focused Update of the ACC/AHA/SCAI 2005 Guideline Update for Percutaneous Coronary Intervention: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines: 2007 Writing Group to Review New Evidence and Update the ACC/AHA/SCAI 2005 Guideline Update for Percutaneous Coronary Intervention, writing on behalf of the 2005 Writing committee, Circulation 117(2):261-295, 2008.
- Steinhubl SR, Schneider DJ, Berger PB, et al: Determining the efficacy of antiplatelet therapies for the individual: lessons from clinical trials, J Thromb Thrombolysis 2007.
- Task Force for Diagnosis and Treatment of Non-ST-Segment Elevation Acute Coronary Syndromes of European Society of Cardiology. Guidelines for the diagnosis and treatment of non-ST-segment elevation acute coronary syndromes, Eur Heart J (13):1598-1660, 2007.
- Task Force for Percutaneous Coronary Interventions of the European Society of Cardiology. Guidelines for percutaneous coronary interventions. The Task Force for Percutaneous Coronary Interventions of the European Society of Cardiology, Eur Heart J (8):804-847, 2005

Để lại bình luận
Bạn cần phải đăng nhập để đăng bình luận.