Stephan M. Hergert, MD và Ann F. Bolger, MD, FACC, FAHA
Người dịch: BS Nguyễn Thị Hồng Hoa
Bệnh van tim rất thường gặp, nguyên nhân có thể là do bẩm sinh, viêm, nhiễm trùng hoặc thoái hóa. Chương này sẽ thảo luận về các quyết định liên quan đến việc phẫu thuật van tim, theo dõi bệnh nhân sau phẫu thuật như thế nào và những vấn đề nào cần phải dự đoán trước.
- Cần chú ý những vấn đề quan trọng nào trong việc đánh giá tiền phẫu và chuẩn bị bệnh nhân trước phẫu thuật thay hoặc sửa van?
Bênh nhân cần phẫu thuật van phải được lập kế hoạch và lượng giá cẩn thận. Làm thông tim để loại trừ tắc nghẽn động mạch vành cần phải phẫu thuật ở bệnh nhân trên 40 tuổi. Khám răng để phát hiện áp-xe hoặc ổ nhiễm trùng tiềm ẩn khác có thể gây nhiễm trùng van tim sau phẫu thuật. Siêu âm động mạch cảnh thường được yêu cầu để loại trừ hẹp có ý nghĩa trên bệnh nhân có âm thổi ở cổ hoặc có triệu chứng thần kinh. Khảo sát bằng siêu âm động mạch chủ để đánh giá xơ vữa mạch máu ở các vị trí đặt các ống thông (để chạy tuần hoàn ngoài cơ thể) và đường kính gốc động mạch chủ thường cần được xác định trước khi thay van.
- Loại van nhân tạo nào được dùng để thay van và loại van nào được dùng nhiều nhất hiện nay?
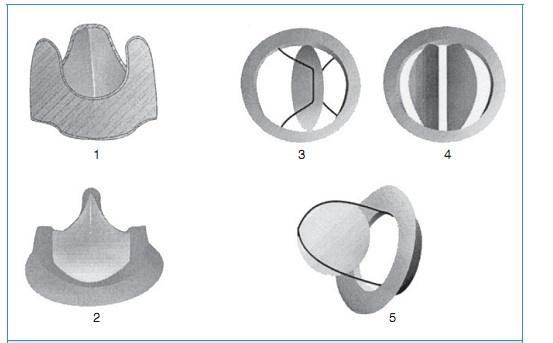
1/ Van sinh học không có giá đỡ
2/ Van sinh học có giá đỡ
3/ Van cơ học 1 đĩa nghiêng
4/ Van 2 đĩa
5/ Van bi trong lồng
- Van sinh học không giá đỡ là loại van heo hoặc bò và không có khung. Ở vị trí động mạch chủ van được gắn vào gốc động mạch chủ. Lợi điểm chính là có thể ghép van lớn hơn vì không bị khung hổ trợ choán chỗ. Theo số liệu ghi nhận thì chức năng thất trái được bảo vệ tốt hơn khi sử dụng van không giá đỡ so với van có giá đỡ. Kháng đông được khuyến cáo sử dụng 3 tháng đầu sau khi ghép van.
- Van sinh học có giá đỡ có 1 khung kim loại làm sườn cho cấu trúc van. Van thường làm từ màng ngoài tim bò hoặc heo đã được xử lý đặc biệt để làm giảm tính kháng nguyên. Kháng đông được khuyến cáo sử dụng 3 tháng đầu sau khi phẫu thuật.
- Van cơ học 1 đĩa mở với 1 lỗ lớn và 1 lỗ nhỏ. Đĩa van làm bằng polycacbonat. Van được sử dụng thành công lần đầu tiên là van Bjork-Shiley được giới thiệu năm 1969. Hiện nay van này rất hiếm được sử dụng.
- Van cơ học 2 đĩa có 2 đĩa hình bán nguyệt. Đĩa van bằng polycacbonat. Van được giới thiệu lần đầu tiên năm 1977 bởi hãng St. Jude. Van 2 đĩa là loại van tim cơ học được dùng nhiều nhất hiện nay.
- Loại van bi trong lồng là loại van cũ nhất vẫn còn gặp ở một số bệnh nhân. Van cơ học Starr Edwards được Giáo sư Albert Starr giới thiệu vào năm 1961. Đây là loại van cơ học đầu tiên. Một số bệnh nhân mang van cơ học Starr Edwards vẫn hoạt động tốt sau hơn 30 năm. Trở ngại chính của van này là áp lực ngang van cao và dòng máu chảy qua van không sinh lý. Vì lý do này, cũng như là việc phải dùng kháng đông liều cao hơn các loại van khác nên hiện nay van này không còn được dùng.
- Dị ghép là gì? Đồng ghép là gì? Phẫu thuật Ross là gì?
Dị ghép là dùng van sinh học có nguồn gốc từ động vật. Đồng ghép là van tim lấy từ xác chết người cho. Đồng ghép có lợi điểm là hình dạng van tự nhiên và mảnh ghép có cả phần gốc của van động mạch chủ để có thể sử dụng trong phẫu thuật thay van nếu cần thiết (vd: áp-xe gốc động mạch chủ). Cần lựa chọn cẩn thận kích thước van ghép phù hợp với bệnh nhân để đảm bảo hoạt động năng và tuổi thọ của van.
Phẫu thuật Ross là sử dụng van động mạch phổi của chính bệnh nhân đó để thay van động mạch chủ. Van động mạch phổi sau đó được thay bằng van sinh học. Lợi điểm là không bị đề kháng vật lạ và van có khả năng phát triển theo thời gian, điều này rất cần ở trẻ em.
- Làm sao để chọn lựa giữa van sinh học và van cơ học?
Van sinh học thì thích hợp cho bệnh nhân lớn tuổi và ở những bệnh nhân mà việc dùng thuốc kháng đông có thể mang lại những nguy cơ nghiêm trọng. Đó là những bệnh nhân có nguy cơ chấn thương cao, rối loạn đông máu, có nguy cơ xuất huyết tiêu hóa, những bệnh nhân không có thể tuân thủ điều trị thuốc kháng đông và theo dõi xét nghiệm đông máu. Bất lợi chính của van sinh học là suy van tiên phát do thoái hóa van làm giảm tuổi thọ của van. Van cơ học có thời gian sử dụng lâu hơn van sinh học, thường thích hợp cho bệnh nhân dưới 60 tuổi, không có chống chỉ định với dùng kháng đông lâu dài.
- Dùng kháng đông trên bệnh nhân có van nhân tạo như thế nào? Những nguy cơ thuyên tắc và chảy máu trên bệnh nhân dùng kháng đông?
Thông thường, bệnh nhân có van động mạch chủ cơ học cần duy trì INR từ 2 – 3. Đối với van 2 đĩa Medtronic Hall hoặc đối với bệnh nhân nguy cơ huyết khối cao như là rung nhĩ, rối loạn chức năng thất trái hoặc tình trạng tăng đông, INR được khuyến cáo duy trì từ 2,5 – 3,5. Ở những bệnh nhân nguy cơ rất cao, không thể dùng thêm aspirin hoặc clopidogrel, có thể giữ INR từ 3,5 – 4,5.
Đối với van 2 lá INR được khuyến cáo duy trì từ 2,5 – 3,5 cho tất cả các loại van cơ học. Đối với những bệnh nhân nguy cơ rất cao có các yếu tố nguy cơ tạo huyết khối, và không thể sử dụng aspirin hoặc clopidogrel, có thể giữ INR từ 3,5 – 4,5.
Van sinh học có nguy cơ huyết khối thuyên tắc thấp hơn nhiều so với van cơ học. Với van sinh học, warfarin được khuyến cáo dùng cho 3 tháng đầu tiên vì nguy cơ huyết khối thuyên tắc xảy ra trong thời gian van sinh học chưa nội mạc hóa hoàn toàn. Nguy cơ huyết khối thuyên tắc cao nhất trong vài ngày đầu tiên sau ghép van vì vậy heparin không phân đoạn có thể được bắt đầu trong 24 – 48 giờ đầu giữ cho aPTT từ 55 – 70. Warfarin có thể được bắt đầu sau đó và tiếp tục cho đến khi INR đạt 2 – 3. Trừ trường hợp có các yếu tố nguy cơ đông máu khác, kháng đông có thể được ngưng sau 3 tháng.
Kháng đông uống cũng được bàn luận trong chương 36 về kháng đông uống warfarin. Các khuyến cáo về kháng đông đối với van tim nhân tạo được xuất bản bởi ACC/AHA và Hội Bác sĩ Lồng ngực Hoa Kỳ (ACCP).
- Điều chỉnh kháng đông thế nào trên bệnh nhân có van tim cơ học trước khi thực hiện phẫu thuật hoặc thủ thuật xâm lấn?
Khi coumadin phải ngưng để làm thủ thuật, bệnh nhân có thể được dùng heparin không phân đoạn (giữ aPTT 55 – 70 giây) trong khi INR giảm. Heparin trọng lượng phân tử thấp không được chấp thuận trong việc bảo vệ chống lại huyết khối thuyên tắc của van cơ học mặc dù trong khuyến cáo mới đây của Hội Bác sĩ lồng ngực Hoa Kỳ (ACCP) có thảo luận việc dùng bắc cầu heparin không phân đoạn khi ngưng và sử dụng trở lại warfarin. Dùng vitamin K có thể gây nên tình trạng tăng đông, làm tăng nguy cơ thuyên tắc huyết khối nên không được dùng để làm giảm nhanh INR.
- Sử dụng kháng đông ở bệnh nhân mang van cơ học có thai như thế nào?
Bệnh nhân nữ dự tính có thai có thể lựa chọn ngay từ đầu loại van nhân tạo để tránh sự cần thiết phải dùng thuốc kháng đông. Đối với bệnh nhân có van cơ học, kháng đông phải được tiếp tục trong suốt thai kỳ, nhưng do coumadin có nguy cơ ảnh hưởng bất lợi cho thai nên phải có 1 chiến lược điều trị kháng đông đặc biệt. Hội nghị của ACCP về điều trị chống đông máu và tiêu sợi huyết khuyến cáo 1 trong 3 phác đồ điều trị sau:
- Điều trị với heparin trọng lượng phân tử thấp hoặc không phân đoạn giữa tuần thứ 6 đến tuần thứ 12 và khi gần sanh; warfarin được sử dụng trong thời gian còn lại của thai kỳ.
- Điều trị với heparin không phân đoạn trong suốt thai kỳ (chích dưới da heparin không phân đoạn 17500 – 20000 UI hai lần 1 ngày, aPTT từ 55 – 70 6giờ sau khi chích)
- Chích dưới da heparin trọng lượng phân tử thấp tính liều theo cân nặng trong suốt thời gian mang thai (giữ nồng độ anti-Xa trong huyết tương ở mức 0,7 – 1,2 U/ml 4 – 6 giờ sau khi chích).
Vẫn còn những lo ngại về hiệu quả của tiêm dưới da heparin không phân đoạn hay heparin trọng lượng phân tử thấp nên sự lựa chọn mỗi chế độ điều trị cần phải được bàn luận kỹ càng.
- Phòng ngừa, chẩn đoán và điều trị viêm nội tâm mạc trên van nhân tạo như thế nào?
Viêm nội tâm mạc trên van cơ học là 1 thảm họa tiềm tàng có thể cần phải phẫu thuật van lại để chữa lành nhiễm trùng. Nhiễm trùng có thể bắt nguồn từ vị trí khâu vòng van nhân tạo và lan rộng nhanh chóng ra mô van xung quanh. Nguy cơ viêm nội tâm mạc nhiễm trùng trên van cơ học và van sinh học là bằng nhau, mặc dù 1 số nghiên cứu có vẻ gợi ý nguy cơ cao hơn trên van sinh học. Tất cả bệnh nhân có van nhân tạo phải được phòng ngừa viêm nội tâm mạc khi làm những thủ thuật có khả năng gây ra du khuẩn huyết với những loại vi trùng gây viêm nội tâm mạc ; Hiệp hội Tim Hoa Kỳ (AHA) xuất bản khuyến cáo dự phòng mới vào năm 2007. Nói chung cần cho kháng sinh dự phòng 1 liều duy nhất 2 giờ trước khi làm thủ thuật. Đối với thủ thuật răng ở người trưởng thành không dị ứng với penicillin, khuyến cáo uống 2g amoxicillin. Thuốc thay thế và liều ở trẻ em được trình bày trong khuyến cáo (chương 35 về viêm nội tâm mạc và phòng ngừa).
Trước khi dùng kháng sinh phải cấy máu cho tất cả các bệnh nhân có van cơ học bị sốt. Hai mẫu cấy máu dương tính hoặc phần lớn những mẫu cấy máu dương tính là 1 tiêu chuẩn chính cho chẩn đoán viêm nội tâm mạc nhiễm trùng. Chứng minh có sùi, áp xe quanh van, hở van mới, hư cấu trúc van là 1 tiêu chuẩn chính thứ 2 cho chẩn đoán. Vì van nhân tạo hay tạo ra hình ảnh giả làm khó khăn cho việc chẩn đoán hình ảnh của van, siêu âm tim qua thực quản là cách thích hợp nhất để đánh giá van nhân tạo trong việc chẩn đoán viêm nội tâm mạc và loại trừ nhiễm trùng lan ra quanh van.
Trong trường hợp viêm nội tâm mạc trên van cơ học, cần phẫu thuật sớm thay lại van, đặc biệt trong trường hợp có nhiễm trùng quanh van, có thể cải thiện sống còn cho bệnh nhân. Điều trị tích cực viêm nội tâm mạc nhiễm trùng trên van nhân tạo bằng kháng sinh ít nhất 4 – 6 tuần.
- Dùng siêu âm tim để theo dõi bệnh nhân sau phẫu thuật van tim như thế nào?
Tất cả van nhân tạo đều hẹp hơn so với van tự nhiên vì phải mất khoảng trống dành cho vòng van. Kết quả là tốc độ dòng máu qua van nhân tạo cao hơn qua van tự nhiên. Mỗi loại van và kích thước van có thông số vận tốc và áp lực qua van được định rõ của nhà sản xuất. Kiểu dòng máu khi van đóng cũng đặc trưng cho từng loại van, van cơ học bình thường có nhiều dòng hở van (ngoại trừ van cơ học loại bi trong lồng).
Khi đánh giá van nhân tạo điều quan trọng là phải biết loại van và cỡ van. Dòng máu qua van được đo bằng Doppler và tính chênh áp qua van cao nhất, trung bình để so sánh với giá trị bình thường. Chênh áp này sẽ cao hơn khi nhịp tim tăng và thể tích dòng máu qua van tăng. Chênh áp qua van cao không giải thích được có thể chỉ ra tắc nghẽn do viêm nội tâm mạc, huyết khối, vôi hóa lá van hoặc do mô phát triển.
Khi van đóng, dùng phổ Doppler và Doppler màu để tìm ra hở van. Có thể thấy nhiều dòng hở trên van nhân tạo (có thể tới 7 dòng) tại các vị trí các lá van áp vào nhau hay tại bản lề lá van. Đối với van sinh học, những dòng hở van chỉ ra suy chức năng van.
Dòng hở lệch tâm của bất cứ loại van nhân tạo nào có thể là do hở cạnh van gây ra bởi hở mối chỉ khâu, có hoặc không có viêm nội tâm mạc nhiễm trùng.
Các dấu hiệu siêu âm gợi ý rối loạn chức năng van cơ học là dãn các buồng tim từ từ, bất thường dòng máu tĩnh mạch phổi (trong hở van hai lá), đảo ngược dòng van ĐMC trong kỳ tâm trương (hở van ĐMC nhân tạo), và tăng áp phổi (ước lượng từ dòng hở van ba lá).
- Điều gì gây ra triệu chứng tái phát trong khi van nhân tạo có vẻ bình thường?
Van 2 lá nhân tạo lấn vào trong thất trái (kích thước lớn) có thể làm hẹp đường thoát của thất trái và gây các dấu hiệu và triệu chứng của nghẽn đường thoát. Điều này cũng có thể gặp sau sửa van 2 lá khi những thành phần dư ra của van tự nhiên áp vào vách liên thất ở thời kỳ tâm thu. Chênh áp qua buồng tống thất trái có thể đo được bằng siêu âm tim Doppler. Van kích thước nhỏ đã giải quyết phần lớn vấn đề này.
Tất cả các van nhân tạo nhỏ hơn van tự nhiên mà nó thay thế bởi vì phải chừa 1 khoảng để khâu vòng van. Van nhỏ hơn kích thước mà bệnh nhân cần có thể đưa đến hẹp van tương đối. Điều này có thể được phát hiện bằng siêu âm Doppler.
- Còn về chụp cộng hưởng từ sau thay van thì như thế nào?
Theo khuyến cáo mới đây của AHA, phần lớn của van nhân tạo đã được kiểm tra được dán nhãn là chụp cộng hưởng từ an toàn, các van và vòng van còn lại được kiểm tra và dán nhãn là chụp cộng hưởng từ có điều kiện. Theo nhiều nghiên cứu và báo cáo, sự hiện diện của van nhân tạo đã được đánh giá là chụp cộng hưởng từ an toàn thì không bị coi là chống chỉ định chụp cộng hưởng từ ở mức ≤3 Tesla (thậm chí ở mức 4,7 Tesla trong vài trường hợp) bất cứ lúc nào sau thay van. Trong trường hợp có bất cứ nghi ngờ nào về sự an toàn của chụp cộng hưởng từ ở những van đặc biệt, sự an toàn của việc chụp này cần phải được bàn luận với chuyên gia về cộng hưởng từ.
Tài liệu tham khảo, tài liệu nên đọc và websites
- Aurigemma GP, Gaasch WH: Routine Management of Patients with Prosthetic Heart Valves: http://www.utdol.com
- Ali A, Halstead JC, Cafferty F, et al: Are stentless valves superior to modern stented valves? A prospective randomized trial, Circulation 114(1 Suppl):1535-1540, 2006.
- Bates SM, Greer IA, Hirsh J, et al: Use of antithrombotic agents during pregnancy: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy, Chest 126(3 Suppl):627S-644S, 2004.
- Bonow RO, Carabello B, Chatterjee K, et al: ACC/AHA 2006 guidelines for the management of patients with valvular heart disease: executive summary, Circulation 114(5): e84-e231, 2006.
- Edwards MB, Taylor KM, Shellock FG, et al: Prosthetic heart valves: evaluation of magnetic field interactions, heating, and artifacts at 1.5 T, J Magn Reson Imaging 12(2):363-369, 2000.
- Elkayam U, Bitar F: Valvular heart disease and pregnancy: part II: prosthetic valves, J Am Coll Cardiol 46(3):403-410, 2005.
- Gott VL, Alejo DE, Cameron DE: Mechanical heart valves: 50 years of evolution, Ann Thorac Surg 76(6): S2230-S2239, 2003.
- Hammermeister K, Sethi GK, Henderson WG, et al: Outcomes 15 years after valve replacement with a mechanical versus a bioprosthetic valve: final report of the Veterans Affairs randomized trial, J Am Coll Cardiol 36(4):1152-1158, 2000.
- Kovacs MJ, Kearon C, Rodger M, et al: Single-arm study of bridging therapy with low-molecular-weight heparin for patients at risk of arterial embolism who require temporary interruption of warfarin, Circulation 110(12): 1658-1663, 2004.
- Kulik A, Be´dard P, Lam B-K, et al: Mechanical versus bioprosthetic valve replacement in middle-aged patients, Eur J Cardiothorac Surg 30(3):485-491, 2006.
- Levine GN, Arai A, Bleumke D, et al: Safety of MRI/MRA in patients with cardiovascular devices; a scientificstatement: statement by the AHA Council on Clinical Cardiology, Circulation 116:2878-2921, 2007.
- Mohty D, Orszulak TA, Schaff HV, et al: Very long-term survival and durability of mitral valve repair for mitral valve prolapse, Circulation 104(12 Suppl 1):11-I7, 2001.
- Stein PD, Alpert JS, Bussey HI, et al: Antithrombotic therapy in patients with mechanical and biological prosthetic heart valves, Chest 119(Suppl 1):220S-227S, 2001.
- Wilson W, Taubert KA, Gewitz M, et al: Prevention of infective endocarditis: guidelines from the American Heart Association, J Am Dent Assoc 138(6):739-745, 747-60, 2007.
- Dokeuketis JD, Berger PB, Dunn AS, et al. The perioperative management of antithrombotic therapy: American College of Chest Physicians evidence-based clinical practice guidelines (8th edition). Chest 2008;133:299S-339S.

Để lại bình luận
Bạn cần phải đăng nhập để đăng bình luận.