Ashish Aneja, MD và Michael E. Farkouh, MD, MSc, FACC
Người dịch: BS Nguyễn Thành Vương Đức
1.Tình hình bệnh đái tháo đường trên toàn cầu hiện nay và tác động của đái tháo đường lên dịch tễ học bệnh tim mạch là gì?
Năm 1985 ước tính toàn thế giới có 30 triệu người mắc bệnh đái tháo đường, đến năm 2003 là khoảng 194 triệu và con số này có thể tăng đến 350 triệu vào năm 2025. Ở thời điểm hiện tại các quốc gia phát triển có tần suất lưu hành đái tháo đường cao hơn, tuy nhiên với xu hướng bị ảnh hưởng theo chế độ ăn và lối sống phương tây, các quốc gia đang phát triển sẽ nhanh chóng bắt kịp các quốc gia phát triển về tần suất lưu hành này. Tần suất mắc bệnh ngày càng cao hơn ở những người trẻ. Theo khảo sát ở Mỹ thì nguy cơ mắc bệnh ước tính trên suốt thời gian sống của nam là 32.8% và của nữ là 38.5%.
Mối liên hệ mật thiết giữa đái tháo đường và bệnh tim mạch đã được biết đến từ lâu. Đặc biệt đái tháo đường là yếu tố nguy cơ rất mạnh cho bệnh mạch vành và đột quỵ. Tỷ suất rủi ro (hazard ratio) tử vong do bệnh mạch vành trên bệnh nhân đái tháo đường là 2.03 (1.60 – 2.59 với khoảng tin cậy 95%) đối với nam và 2.54 (1.84 – 3.49) với nữ. Tử vong do xơ mỡ động mạch là 80% trên bệnh nhân đái tháo đường, so với chỉ 30% trên bệnh nhân không có đái tháo đường. Bệnh do xơ vữa động mạch cũng được tìm thấy ở 75% bệnh nhân nhập viện vì các biến chứng liên quan đến đái tháo đường. Trên những bệnh nhân đái tháo đường nhưng chưa bị nhồi máu cơ tim thì phải chịu nguy cơ xảy ra hội chứng vành cấp tương đương với bệnh nhân không đái tháo đường nhưng đã có nhồi máu cơ tim trước đó. Các kết quả này dẫn đến ATP III của Chương trình Giáo dục Quốc gia về cholesterol quy định đái tháo đường là tương đương bệnh động mạch vành về nguy cơ, cần điều trị chống xơ vữa động mạch tích cực.
- Đái tháo đường tác động như thế nào lên dự hậu của bệnh tim mạch?
Bên cạnh các tác động bất lợi lên bệnh lý xơ vữa động mạch ổn định, đái tháo đường còn cho thấy làm trầm trọng thêm các biến chứng tim mạch sớm và muộn theo sau hội chứng động mạch vành cấp. Bệnh nhân đái tháo đường có hội chứng động mạch vành cấp không ST chênh lên dễ bị nhồi máu cơ tim cấp trong bệnh viện và khả năng xảy ra các biến chứng, tỷ lệ tử vong cũng cao hơn. Bệnh nhân đái tháo đường cũng đáp ứng kém hơn với các chế độ điều trị tiêu sợi huyết hiệu quả còn tùy thuộc giới tính, phụ nữ kém hơn nam giới. Trên bệnh nhân hội chứng động mạch vành cấp biến chứng tụt huyết áp hoặc sốc tim, đái tháo đường cũng là nguy cơ độc lập cho tiên lượng xấu bao gồm cả tử vong. Về lâu dài, bệnh nhân sau hội chứng vành cấp có đái tháo đường cũng có nguy cơ cao suy tim, tử vong, tái nhồi máu, tỷ lệ cần tái lưu thông mạch vành cũng cao hơn.
- Bệnh đái tháo đường có ảnh hưởng như thế nào đến biểu hiện lâm sàng của bệnh động mạch ngoại biên và bệnh lý mạch máu não?
Đái tháo đường làm tăng nguy cơ mắc bệnh động mạch ngoại biên lên hai đến bốn lần. Thường sẽ nghe được âm thổi ở động mạch đùi, mạch mu chân yếu hoặc mất, tỷ lệ bất thường cao chỉ số ABI ( tỷ số huyết áp đo tại cổ chân và cánh tay), từ 11 – 16% tùy nghiên cứu. Thời gian mắc bệnh và độ nặng của đái tháo đường cũng liên quan tới mức độ lan rộng của bệnh động mạch ngoại biên. Đặc trưng điển hình của bệnh mạch máu ngoại biên do đái tháo đường là tổn thương gây tắc hẹp động mạch thường xảy ra nhiều hơn từ phần kheo chân trở xuống và mạch máu bị vôi hóa, trên lâm sàng biểu hiện bằng triệu chứng khập khiễng cách hồi và làm tăng tỷ lệ phải đoạn chi – đó là nguyên nhân đoạn chi không do chấn thương thường gặp nhất.
Đái tháo đường cũng làm tăng tỷ lệ bị vôi hóa và xơ vữa các mạch máu trong và ngoài sọ, vì vậy nguy cơ bị đột quỵ cao hơn gấp 3 đến 4 lần và tử vong do đột quỵ cũng cao hơn so với người không bị đái tháo đường. Đái tháo đường cũng làm tăng tỷ lệ đột quỵ và nguy cơ bị bệnh động mạch cảnh nặng ở người trẻ. Theo một nghiên cứu, đái tháo đường làm tăng nguy cơ bị đột quỵ lên gấp 10 lần ở những người trẻ hơn 55 tuổi. Bệnh nhân đái tháo đường cũng phải gánh chịu một hậu quả xấu hơn sau đột quỵ bao gồm tử vong, nguy cơ đột quỵ tái diễn và sa sút trí tuệ do nguyên nhân mạch máu.
- Bệnh đái tháo đường có ảnh hưởng như thế nào đối với hệ thống mạch máu toàn cơ thể?
Biến chứng tim mạch do đái tháo đường được xem là hậu quả của tổn thương mạch máu lớn bao gồm bệnh mạch vành, bệnh động mạch ngoại biên, bệnh mạch máu não hoặc cũng có thể là hậu quả gián tiếp của bệnh mạch máu nhỏ gây tổn thương thận, võng mạc, hệ thần kinh ngoại biên. Nhiều tác giả coi bệnh cơ tim do đái tháo đường là một thực thể riêng, do tác động của tình trạng đường huyết cao trực tiếp lên cơ tim.
- Tác động cộng hưởng của các yếu tố nguy cơ tim mạch khác và đái tháo đường lên tình trạng xơ vữa động mạch?
Bệnh nhân đái tháo đường được biết là có khả năng cao hơn phải gánh chịu thêm các yếu tố nguy cơ tim mạch khác bao gồm tăng huyết áp (tăng hơn gấp hai lần) và rối loạn lipid máu bao gồm HDL-cholesterol thấp và triglycerides cao. Hậu quả của các yếu tố nguy cơ tim mạch này xem ra cũng nặng hơn gấp bội ở bệnh nhân đái tháo đường, tử vong tim mạch cao gấp 3 lần so với người không đái tháo đường, đối với mỗi yếu tố nguy cơ hiện diện. Hơn nữa, thương tổn mạch vành trên bệnh nhân đái tháo đường thường trên nhiều mạch máu và lan tỏa, bao gồm tổn thương nặng phần gần và phần xa nhánh động mạch vành.
Vết loét và huyết khối do mảng xơ vữa cũng xảy ra thường hơn trên bệnh nhân đái tháo đường. Mảng xơ vữa do đái tháo đường được xem là mảng xơ vữa nguy cơ cao vì có xu hướng vỡ ra và gây nên hội chứng mạch vành cấp. Mảng xơ vữa này đặc trưng bởi có vỏ xơ mỏng, lõi lipid lớn, thâm nhiễm nhiều tế bào viêm và có sự tân tạo mạch máu hay xuất huyết bên trong.
- Đặc điểm nào của mảng xơ vữa trên bệnh nhân đái tháo đường làm nên tính không ổn định của nó so với của bệnh nhân không đái tháo đường?
Ngoài tác động xấu lên nội mạc mạch máu, đái tháo đường còn thúc đẩy bạch cầu đơn nhân (monocyte) di chuyển qua lớp nội mạc vào thành mạch, thu nhận LDL oxid hóa, trở thành tế bào bọt và tạo thành sợi mỡ (fatty streak). Bên cạnh việc tạo ra mảng xơ vữa, đái tháo đường còn làm cho mảng xơ vữa này không ổn định. Tế bào nội mô mạch máu của bệnh nhân đái tháo đường tiết ra nhiều cytokines và enzymes, các cytokines và enzymes này không chỉ gây ức chế tổng hợp mà còn làm phá hủy cấu trúc sợi collagen, vốn được tổng hợp từ tế bào cơ trơn mạch máu. Bởi vì collagen là thành phần cấu tạo chính của lớp vỏ sợi của mảng xơ vữa, nên khi lớp này yếu đi thì mảng xơ vữa cũng trở nên không ổn định. Khi mảng xơ vữa bị nứt hay vỡ ra sẽ kích hoạt hệ thống đông máu tại chỗ qua trung gian prothombin, hậu quả là hình thành cục huyết khối. Đái tháo đường cũng làm tăng yếu tố VII (procoagulant), làm giảm protein C và antithrombin III (những chất chống đông tự nhiên). Và cuối cùng, nội mạc mạch máu của bệnh nhân đái tháo đường cũng tạo ra nhiều hơn yếu tố mô, chất tiền đông máu chính được tìm thấy trên mảng xơ vữa.
- Chế độ điều trị như thế nào dành cho bệnh nhân đái tháo đường có bệnh tim mạch?
Quản lý điều trị nhiều mặt được xem là nền tảng thành công của điều trị đái tháo đường và bệnh tim mạch. Bởi vì sự hiện diện của đái tháo đường được xem như tương đương với bệnh mạch vành, nên việc kiểm soát chặt chẽ các yếu tố nguy cơ như tăng huyết áp, rối loạn lipid máu, tình trạng tăng đông, được khuyến cáo. Hơn nữa giảm cân tích cực bằng chế độ ăn và vận động thể dục hợp lý cũng có nhiều lợi ích. Những bằng chứng mạnh mẽ nhất về quản lý nhiều mặt và toàn diện bệnh đái tháo đường là từ nghiên cứu Steno-2. Nghiên cứu chứng minh rằng việc có một chế độ điều trị kết hợp bao gồm thay đổi lối sống và can thiệp bằng thuốc nhằm kiểm soát yếu tố nguy cơ tim mạch trên bệnh nhân đái tháo đường type 2 sẽ làm giảm có ý nghĩa các biến cố tim mạch và tỷ lệ tử vong qua theo dõi lâu dài.
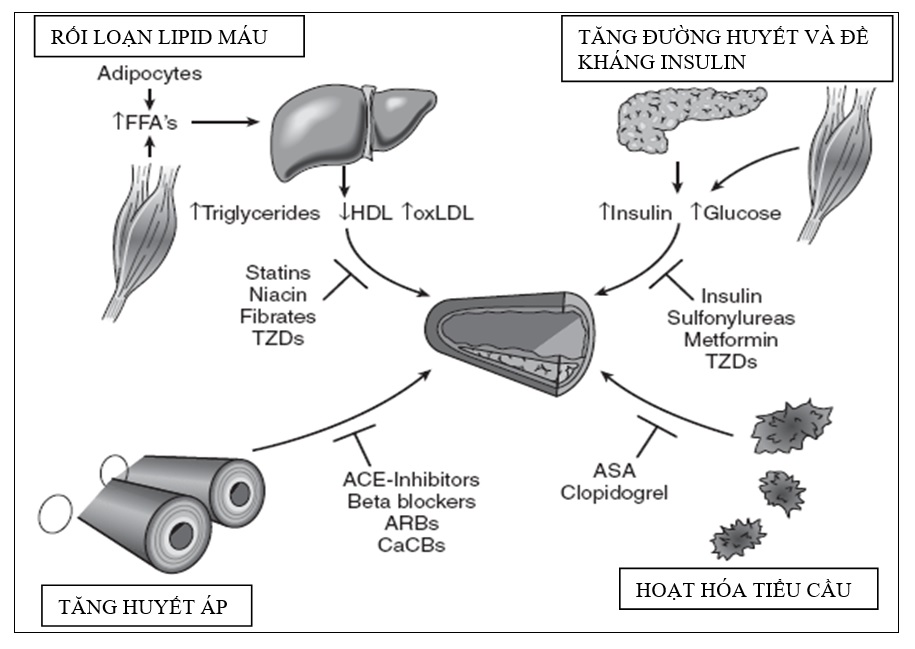
Bảng 46-1. Điều trị đái tháo đường đòi hỏi điều chỉnh từng rối loạn chuyển hóa nhằm ngăn chặn sự khởi đầu và tiến triển của xơ vữa động mạch. Statin cải thiện lipid máu và làm giảm nguy cơ nhồi máu cơ tim, tử vong. Kiểm soát huyết áp cũng làm giảm tỷ lệ tử vong và đột quỵ. Điều trị nên bao gồm ức chế men chuyển và ức chế thụ thể angiotensin II cho bệnh nhân có tổn thương mạch máu nhỏ và/hoặc đã có xơ vữa động mạch. Tình trạng tăng đông trong bệnh đái tháo đường đòi hỏi phải dùng thêm các chất chống tiểu cầu như aspirin hoặc clopidogrel. Mặc dù kiểm soát đường huyết nghiêm ngặt không làm giảm có ý nghĩa nguy cơ nhồi máu cơ tim hay tử vong nhưng lại cải thiện được hậu quả của tổn thương mạch máu nhỏ. (Tài liệu từ: Libby P, Plutzky J: Diabetic macrovascular disease: the glucose paradox? Circulation 106:2760, 2002.)
- Điều trị tăng đường huyết và tình trạng đề kháng insulin tác động như thế nào đến tiên lượng của bệnh nhân đái tháo đường có bệnh lý tim mạch?
Kiểm soát đường huyết nghiêm ngặt cho thấy cải thiện biến chứng mạch máu nhỏ, bao gồm bệnh thận do đái tháo đường. Mục tiêu kiểm soát đường huyết theo khuyến cáo của Hội đái tháo đường Hoa Kỳ là HbA1c < 7%, của Trường môn Nội tiết học Hoa Kỳ là HbA1c < 6.5%. Bệnh thận do đái tháo đường xảy ra trên 40% bệnh nhân đái tháo đường type 1 và type 2, là hậu quả của tình trạng kiểm soát đường huyết kém và tăng huyết áp. Các nghiên cứu DCCT (Diabetes Control and Complications Trial) và UKPDS (United Kingdom Prospective Diabetes Study) chứng minh rằng kiểm soát đường huyết tốt sẽ ngăn ngừa và giới hạn được sự tiến triển của microalbumin niệu. Điều này cũng được chứng minh trên bệnh nhân đái tháo đường type 2 trong nghiên cứu ADVANCE.
Mặc dù các bằng chứng dịch tễ học cho thấy mối liên hệ giữa kiểm soát đường huyết kém và bệnh tim mạch, tuy nhiên vai trò của kiểm soát đường huyết nghiêm ngặt nhằm làm giảm các biến cố tim mạch còn là vấn đề bàn cãi, thậm chí là có hại trên những bệnh nhân nhạy cảm. Những tranh luận về vấn đề này mới xảy ra gần đây do có kết quả từ 2 nghiên cứu ngẫu nhiên lớn là ACCORD và ADVANCE. Những báo cáo gần đây cho thấy kiểm soát đường huyết chặt chẽ có thể làm tăng nguy cơ bệnh tim mạch bao gồm cả tử vong, nhồi máu cơ tim, suy tim ứ dịch do thiazolidinediones và đặc biệt là rosiglitazone. Những tác dụng bất lợi này mới chỉ được báo cáo từ một số phân tích tổng hợp, chưa có bằng chứng từ những nghiên cứu ngẫu nhiên có kiểm chứng nên vấn đề này cần được nghiên cứu kỹ lưỡng hơn. Một khuyến nghị khoa học (tài liệu 17) dựa trên kết quả các nghiên cứu gần đây từ Hội đái tháo đường Hoa Kỳ (ADA), Hội tim mạch Hoa Kỳ (AHA) và Trường môn tim mạch Hoa Kỳ (ACC) đã được xuất bản.
Metformin vẫn còn là lựa chọn đầu tiên trong điều trị đái tháo đường type 2 vì có những lợi ích trên sự đề kháng insuline và không có tác dụng có hại cho tim mạch. Một nghiên cứu đang được thực hiện là BARI 2D (Bypass Angioplasty Revascularization Investigation 2 Diabetes) nghiên cứu hiệu quả của các chất làm tăng nhạy cảm insulin so với điều trị thay thế insulin, được mong đợi sẽ mang lại những thông tin quan trọng trong việc kiểm soát đường huyết trên bệnh nhân đái tháo đường có bệnh lý tim mạch.
- Những khuyến cáo hiện nay về kiểm soát rối loạn lipid trên bệnh nhân đái tháo đường.
Rối loạn lipid trên bệnh nhân đái tháo đường có thể được cải thiện thông qua thay đổi lối sống bao gồm giảm cân, tập thể dục, giảm hút thuốc lá và chế độ ăn phù hợp là các phương pháp điều trị cơ bản nhất. Statin được xem là thuốc hiệu quả nhất để kiểm soát lipid máu trên bệnh nhân đái tháo đường. Trong các nghiên cứu 4S (Scandinavian
Simvastatin Survival Study) và CARE (Cholesterol and Recurrent Events), simvastatin đã chứng minh được những lợi ích làm cải thiện có ý nghĩa tỷ lệ nhồi máu cơ tim và tử vong. Mục tiêu điều trị là LDL < 100mg/dl ở bệnh nhân không có bệnh mạch vành và LDL <70 mg/dl ở bệnh nhân có bệnh mạch vành.
Bên cạnh statin, các dẫn xuất của acid fibric cũng đặc biệt có lợi trên bệnh nhân đái tháo đường do hiệu quả làm giảm triglyceride và tăng HDL. Điều trị với gemfibrozil làm giảm có ý nghĩa tỉ lệ nhồi máu cơ tim, kết quả từ nghiên cứu VA-HIT (Veterans Affairs High-Density Lipoprotein Cholesterol Intervention). Ngoài tác dụng giảm lipid máu, các dẫn xuất của acid fibric còn có tác dụng chống xơ vữa, chống huyết khối và kháng viêm, những hiệu quả đặc biệt có lợi trên bệnh nhân đái tháo đường. Acid nicotinic cũng tạo ra được những hiệu quả giảm lipid máu tương tự tuy nhiên khi sử dụng trên bệnh nhân đái tháo đường thì cần phải theo dõi sát đường huyết.
- Các khuyến cáo hiện nay về điều trị tăng huyết áp trên bệnh nhân đái tháo đường.
Mục tiêu kiểm soát huyết áp trên bệnh nhân đái tháo đường là < 130/80, và các bệnh nhân có huyết áp ≥ 140/90 đều phải được điều chỉnh bằng chế độ dùng thuốc kết hợp với các biện pháp thay đổi lối sống . Các bệnh nhân đái tháo đường cũng ít khi cần phải phối hợp nhiều thuốc để kiểm sóat huyết áp. Trừ khi có chống chỉ định hoặc không dung nạp được, các ức chế men chuyển và ức chế thụ thể angiotensin II luôn là lựa chọn đầu tiên trong chế độ điều trị. Các thuốc khác như lợi tiểu, ức chế beta, ức chế kênh canxi cũng có thể sử dụng được trong điều trị tăng huyết áp ở bệnh nhân đái tháo đường.
Cho dù là lựa chọn phác đồ nào thì kiểm soát huyết áp chặt chẽ luôn được khuyến cáo từ các kết quả của các nghiên cứu lâm sàng ngẫu nhiên lớn. Trong nghiên cứu HOPE (Heart
Outcomes and Prevention Evaluation), ramipril được cho là làm giảm tỷ lệ nhồi máu cơ tim, đột quỵ, tử vong trên bệnh nhân đái tháo đường có thêm một yếu tố nguy cơ tim mạch. Nghiên cứu LIFE (Losartan Intervention for Endpoint Reduction in Hypertension) chứng minh losartan có lợi hơn atenolol trong hiệu quả làm giảm tử vong do tim mạch ở bệnh nhân đái tháo đường có tăng huyết áp và dày thất trái.
- Những điểm chính trong quản lý bệnh động mạch vành mạn trên bệnh nhân đái tháo đường.
Bệnh nhân đái tháo đường thường có thể không biểu hiện đau ngực như là một triệu chứng của thiếu máu cơ tim, đồng thời có một tỷ lệ cao hơn của nhồi máu cơ tim yên lặng và đột tử do tim mạch. Bằng chứng từ những nghiên cứu quan sát cũng như từ những thử nghiệm lâm sàng ngẫu nhiên cho thấy thuốc ức chế beta có lợi trong làm giảm tử vong tim mạch trên bệnh nhân đái tháo đường. Ức chế beta thường được dung nạp tốt, tác dụng phụ che dấu và làm kéo dài triệu chứng hạ đường huyết cũng ít gặp, đặc biệt là các ức chế beta chọn lọc tim. Khuyến cáo bao gồm dùng lâu dài và liên tục các thuốc ức chế tiểu cầu; ức chế men chuyển và ức chế thụ thể angiotensin II nhằm kiểm soát huyết áp, còn ức chế beta được dùng cho tất cả bệnh nhân sau nhồi máu cơ tim. Vai trò của điều trị chống kết tập tiểu cầu liều tấn công so với điều trị quy ước trên bệnh nhân đái tháo đường bị đau thắt ngực ổn định còn đang được nghiên cứu. Việc tiếp cận điều trị nhiều mặt trên bệnh nhân đái tháo đường được thể hiện trong bảng 46-1.
- Những khuyến cáo hiện nay về chiến lược can thiệp tái thông mạch vành trên bệnh nhân đái tháo đường có bệnh nhiều nhánh mạch vành.
Chiến lược tối ưu tái thông mạch vành trên bệnh nhân đái tháo đường có bệnh nhiều nhánh mạch vành được thảo luận một cách rộng rãi trong vài năm qua. Theo nghiên cứu BARI (Bypass Angioplasty Revascularization Investigation) ở nhóm bệnh nhân đái tháo đường thì phẫu thuật bắc cầu mạch vành cải thiện tiên lượng sống một cách có ý nghĩa lâm sàng và ý nghĩa thống kê so với nong mạch vành bằng bóng. Thậm chí trên nhóm bệnh nhân không đái tháo đường thì phẫu thuật cũng tỏ ra có lợi hơn. Tuy nhiên hạn chế của BARI là khi tiến hành nghiên cứu thì kỹ thuật can thiệp mạch vành dùng stent vẫn chưa có. Nghiên cứu BARI 2D so sánh giữa chiến lược tái thông mạch vành và điều trị nội khoa đơn thuần tối ưu trên bệnh nhân đái tháo đường có bệnh mạch vành ổn định. Nghiên cứu được báo cáo năm 2009. Ngày nay stent phủ thuốc đang được ưa chuộng vì làm giảm tỉ lệ tái hẹp, đặc biệt trên bệnh nhân đái tháo đường. Nghiên cứu FREEDOM (Frequent Optimization Study Using the QuickOpt Method) đang được tiến hành nhằm so sánh lợi ích của tái thông mạch vành bằng stent phủ thuốc và tái thông bằng phẫu thuật bắc cầu trên bệnh nhân đái tháo đường có bệnh nhiều nhánh mạch vành, được mong đợi sẽ trả lời câu hỏi quan trọng này.
Tài liệu tham khảo, tài liệu nên đọc và websites:
- Ligaray KPL, Isley WL: Diabetes Mellitus, Type 2: http://www.emedicine.com
- McCullock DK: Overview of Medical Care in Adults with Diabetes Mellitus: http://www.utdol.com
- Nesto RW: Coronary Artery Revascularization for Angina in Patients with Diabetes Mellitus: http://www.utdol.com
- ADVANCE Collaborative Group: Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes, N Engl J Med 358(24):2560-2572, 2008.
- American Diabetes Association: Standards of medical care in diabetes—2006, Diabetes Care 29(Suppl 1):S4-S42, 2006.
- Beckman JA, Creager MA, Libby P: Diabetes and atherosclerosis: epidemiology, pathophysiology, and management, JAMA 287(19):2570-2581, 2002.
- Berry C, Tardif JC, Bourassa MG: Coronary heart disease in patients with diabetes. Part I: Recent advances in prevention and noninvasive management, J Am Coll Cardiol 49(6):631-642, 2007.
- Effects of ramipril on cardiovascular and microvascular outcomes in people with diabetes mellitus: results of the HOPE study and MICRO-HOPE substudy, Lancet 355:253-259, 2000.
- Gaede P, Lund-Andersen H, Parving HH, et al: Effect of a multifactorial intervention on mortality in type 2 diabetes, N Engl J Med 358(6):580-591, 2008.
- Gerstein HC, Miller ME, Byington RP, et al: Effects of intensive glucose lowering in type 2 diabetes, N Engl J Med 358(24):2545-2559, 2008.
- Goldberg RB, Mellies MJ, Sacks FM, et al: Cardiovascular events and their reduction with pravastatin in diabetic and glucose-intolerant myocardial infarction survivors with average cholesterol levels: subgroup analyses in the cholesterol and recurrent events (CARE) trial: the CARE investigators, Circulation 98:2513-2519, 1998.
- Grundy SM, Cleeman JI, Merz CN, et al: Implications of recent clinical trials for the National Cholesterol Education Program Adult Treatment Panel III Guidelines, J Am Coll Cardiol 44(3):720-732, 2004.
- Gu K, Cowie CC, Harris MI: Diabetes and decline in heart disease mortality in US adults, JAMA 281:1291-1297, 1999.
- Malmberg K, Yusuf S, Gerstein HC, et al: Impact of diabetes on long-term prognosis in patients with unstable angina and non-Q-wave myocardial infarction: results of the OASIS (Organization to Assess Strategies for Ischemic Syndromes) registry, Circulation 102:1014-1019, 2000.
- Pyorala K, Pedersen TR, Kjekshus J, et al: Cholesterol lowering with simvastatin improves prognosis of diabetic patients with coronary heart disease, Diabetes Care 20:614-620, 1997.
- Smith SC Jr, Allen J, Blair SN, et al: ACC/AHA guidelines for secondary prevention for patients with coronary and other atherosclerotic vascular disease: 2006 update: endorsed by the National Heart, Lung, and Blood Institute, Circulation 113(19):2363-2372, 2006.
- Skyler JS, Bergenstal R, Bonow RO, et al. Intensive glycemic control and the prevention of cardiovascular events: implications of the ACCORD, ADVANCE, and VA Diabetes Trials: a position statement of the American Diabetes Association and a Scientific Statement of the American College of Cardiology Foundation and the American Heart Association. J Am Coll Cardiol 20;53(3):298-304, 2009.

Để lại bình luận
Bạn cần phải đăng nhập để đăng bình luận.