Gregg J stashenko, MD and Victor F . Tapson, MD
Người dịch: BS Thái Minh Thiện
- Ai là người đầu tiên mô tả bệnh thuyên tắc phổi ?
Thuyên tắc phổi có lẽ được tường thuật đầu tiên vào đầu năm 1800, nhưng Rudolf Virchow là người giải thích rõ cơ chế và mô tả mối liên hệ giữa huyết khối tĩnh mạch sâu và thuyên tắc phổi vào cuối những năm 1800. Ông cũng đặt ra từ thuyên tắc.
- Bộ ba Virchow là cái gì ?
Có ba nhóm yếu tố nguy cơ tạo nên huyết khối :
- Tổn thương nội mạc
- Ngưng trệ dòng máu hoặc dòng máu xoáy
- Tình trạng tăng đông máu
- Bao nhiêu phần trăm bệnh nhân bị thuyên tắc phổi cấp có bằng chứng lâm sàng huyết khối tĩnh mạch sâu chi dưới ?
Trong nghiên cứu PIOPED (Prospective Investigation of Pulmonary Embolism Diagnosis) trên 251 bệnh nhân có bằng chứng thuyên tắc phổi qua chụp mạch máu, chỉ có 11% bệnh nhân có bằng chứng huyết khối tĩnh mạch sâu chi dưới qua khám lâm sàng, tuy nhiên phần lớn bệnh nhân thuyên tắc phổi có huyết khối tĩnh mạch sâu chi dưới. Hơn 90% thuyên tắc phổi có nguồn gốc từ tĩnh mạch sâu chi dưới.
- Bao nhiêu phần trăm bệnh nhân huyết khối tĩnh mạch sâu chi dưới sẽ tiến triển đến thuyên tắc phổi
Khoảng 50%
- Những nguyên nhân tử vong thường gặp của thuyên tắc phổi ?
Người ta thống kê, suy thất phải là nguyên nhân suy xụp tuần hoàn trong thuyên tắc phổi cấp. Số liệu thống kê cho thấy bệnh nhân suy thất phải trên siêu âm tim sẽ gia tăng nguy cơ tử vong của mọi nguyên nhân trong 3 tháng.
- Những yếu tố nguy cơ chính của thuyên tắc huyết khối là gì?
Những yếu tố nguy cơ là cốt yếu để nghĩ đến huyết khối thuyên tắc, mặc dù nguyên nhân của bệnh có thể không rõ. Tiền căn huyết khối thuyên tắc, bất động, lớn tuổi, phẫu thuật lớn, chấn thương, các bệnh nội khoa cấp là những yếu tố nguy cơ phổ biến. Các yếu tố nguy cơ được trình bày trong bảng 61.1.
- Những bệnh nhân nghi ngờ có huyết khối tĩnh mạch sâu được đánh giá ban đầu như thế nào?
Triệu chứng và dấu hiệu của huyêt khối tĩnh mạch sâu không đặc hiệu. Và mặc dù nguyên tắc phán đoán lâm sàng có thể hữu ích, nó giúp sàng lọc bớt trước khi làm siêu âm. Xét nghiệm D-dimer có thể được sử dụng. Chẩn đoán thuyên tắc phổi có thể được loại trừ mà không cần siêu âm bằng cách phối hợp dữ liệu lâm sàng và kết quả D-dimer âm tính. Nếu bệnh có lâm sàng nguy cơ cao hoặc D-dimer dương tính thì cần đánh giá thêm bằng siêu âm. Xét nghiệm D-dimer bằng phương pháp ELISA có độ nhạy cao (96 – 98%). Huyết khối tĩnh mạch sâu cũng được bàn luận trong chương 60.
|
BẢNG 61.1 YẾU TỐ NGUY CƠ THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH* |
|
Di truyền |
|
Thiếu hụt kháng đông Thiếu protein C Thiếu protein S Yếu tố V Leiden Kháng protein C hoạt hóa, không kèm yếu tố V Leiden Đột biến gen prothrombin Bất thường fibrinogen máu Thiếu plasminogen |
|
Mắc phải Ít vận động Lớn tuổi Ung thư/ rối loạn tăng sinh tủy Bệnh lý nội khoa cấp Hội chứng thận hư Phẫu thuật lớn Chấn thương Tổn thương tủy sống Mang thai/ thời kỳ mãn kinh Đa hồng cầu vô căn Hội chứng kháng thể kháng phospholipid Thuốc ngừa thai uống Điều trị hormone thay thế Heparin Hóa trị liệu Béo phì Catheter tĩnh mạch trung tâm Bất động |
|
Có thể / không chắc chắn Yếu tố bất hoạt mô thấp Tăng các yếu tố Homocystein Yếu tố VIII, IX XI Fibrinogen Ức chế tiêu sơi huyết qua hoạt hóa thrombin Lipoprotein (a) |
*Bản chất di truyền hoặc mắc phải của vài rối loạn nêu trên còn chưa rõ, có thể bao gồm cả hai.
- Những triệu chứng và dấu hiệu của thuyên tắc phổi cấp?
Những triệu chứng và dấu hiệu của thuyên tắc phổi cấp thường không đặc hiệu nhưng có thể bao gồm :
- Khó thở (có thể khởi phát đột ngột hoặc diễn tiến vài ngày)
- Đau ngực (thường kiểu phổi )
- Ho ra máu
- Hồi hộp
- Choáng váng
- Ngất
- Thở nhanh
- Nhịp tim nhanh
- Tiếng cọ màng phổi
- Sốt
- Khò khè
- Ran phổi
Nếu thuyên tắc phổi liên quan đến tăng áp động mạch phổi khi đó sẽ có tĩnh mạch cổ nổi, tiếng T2 mạnh, suy thất phải, gallop bên phải.
- Ba hội chứng lâm sàng thường gặp trong thuyên tắc phổi cấp là gì ?
- Thuyên tắc phổi lớn /tâm phế cấp: không phải tất cả bệnh nhân thuyên tắc phổi lớn đều tiến triển đến tụt huyết áp, nhưng bệnh nhân tụt huyết áp phải nghĩ đến thuyên tắc phổi lớn.
- Nhồi máu phổi/ xuất huyết phổi : bởi vì 2 dòng máu kết nối với nhau qua mạng mao mạch phổi, nên thuyên tắc không phải là nguyên nhân gây nhồi máu phổi ở phổi bình thường. Nhồi máu phổi do thuyên tắc động mạch phổi trung tâm thì hiếm xảy ra, phần lớn các trường hợp nhồi máu phổi xảy ra do thuyên tắc ở các động mạch xa. Tắc nghẽn động mạch phần xa có thể gây ra xuất huyết phổi do máu tràn vào động mạch phế quản từ động mạch hệ thống. Những triệu chứng và thay đổi X-quang do xuất huyết thường được cho là từ thuyên tắc phổi, tuy nhiên ở những bệnh nhân không có bệnh tim, xuất huyết thường tự giới hạn và không có nhồi máu. Trong khi đó những bệnh nhân có bệnh tim thì xuất huyết thường tiến triển đến nhồi máu phổi.
- Khó thở cấp không giải thích được: chẩn đoán thuyên tắc phổi sẽ được nghĩ đến ở những bệnh nhân khó thở mà không tìm được nguyên nhân cho đến khi có giải thích hợp lý khác.
- Thang điểm Wells giúp nghi ngờ thuyên tắc phổi ?
Được mô tả lần đầu vào năm 1998, thang điểm Wells là thang điểm tiên đoán lâm sàng, đơn giản không xâm nhập, nó được thay đổi qua nhiều năm và được chấp nhận, được sử dụng để xác nhận khả năng xảy ra thuyên tắc phổi. Thang điểm này tính toán dựa vào các biến số đặc biệt (bảng 61.1). Nếu bệnh nhân có điểm nhỏ hơn hoặc bằng 4 và D-dimer âm tính thì các test tiếp theo không cần thiết. Nếu điểm > 4 thì đánh giá tiếp theo là cần thiết và CT scan thường được thực hiện. Tuy nhiên trong tình huống lâm sàng nghi ngờ nhiều mà thang điểm Wells thấp cũng được đánh giá tiếp theo.
- Dấu hiệu phổ biến trên ECG của thuyên tắc phổi cấp là gì ?
Nhịp nhanh xoang là phổ biến trong thuyên tắc phổi cấp. Bộ ba S1Q3T3 chỉ thấy trong một số ít trường hợp. Những biến đổi ECG khác bao gồm :
- Rối loạn nhịp (ngoại tâm thu nhĩ, thất)
- Blốc nhĩ thất độ 1
- Nhịp nhanh trên thất
- Trục lệch phải
- Dầy thất phải
- Blốc nhánh phải
- ST chênh lên, chênh xuống, sóng T đảo
Thay đổi ST – T thường được ghi nhận ở chuyển đạo bên phải . Mặc dù ECG có thể gợi ý thuyên tắc phổi nhưng nó không đủ để chẩn đoán
|
Bảng 61.1 THANG ĐIỂM WELLS GỢI Ý THUYÊN TẮC PHỔI |
|
|
Điểm |
|
|
Triệu chứng và dấu hiệu huyết khối tĩnh mạch sâu |
3.0 |
|
Thuyên tắc phổi thích hợp hơn các chẩn đoán khác |
3.0 |
|
Nhịp tim > 100l/phút |
1.5 |
|
Bất động hoặc phẫu thuật 4 tuần trước đó |
1.5 |
|
Tiền căn huyết khối tĩnh mạch sâu hoặc thuyên tắc phổi |
1.5 |
|
Ho ra máu |
1.0 |
|
Ung thư |
1.0 |
|
Tổng cộng < 2 điểm : khả năng thấp, 2 – 6 điểm khả năng trung bình, > 6 điểm khả năng cao (hiện tại chia làm 2 nhóm : <4 điểm khả năng thấp, > 4 khả năng cao có thuyên tắc phổi) |
|
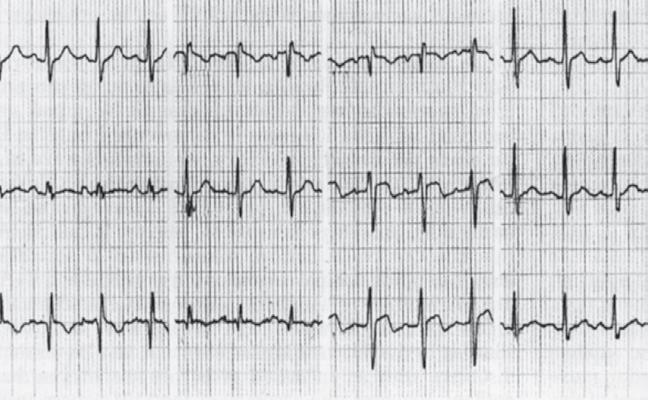
Hình 61-1: ECG trường hợp thuyên tắc phổi cấp. Tuy vậy dạng S1Q3T3 cổ điển ở đây không giúp chẩn đoán.
- Hình ảnh X-quang phổ biến của thuyên tắc phổi cấp là gì ?
Những bất thường trên X-quang ngực của bệnh nhân thuyên tắc phổi là phổ biến , mặc dù có một ít trường hợp có X-quang ngực bình thường. Tuy nhiên khi có bất thường những dấu hiệu này không đặc hiệu bao gồm : một bên cơ hoành nâng cao, thâm nhiễm nốt hoặc thùy, tràn dịch màng phổi, xẹp phổi, động mạch phổi dãn rộng, thiếu máu khu trú (dấu Westermark) và lớn thất phải.
Hampton và Castleman mô tả chi tiết hình ảnh X quang trong thuyên tắc phổi và nhồi máu phổi vào 1940. Họ thu thập 370 bệnh nhân thuyên tắc và nhồi máu phổi . Họ cho rằng phần mờ về phía tim trên phim X quang có hình tròn hoặc hình bướu lạc đà (Hampton’s hump).
- Khí máu động mạch điển hình của bệnh nhân thuyên tắc phổi thì như thế nào?
Giảm Pa02, giảm PCO2 , chênh lệch cao khí máu động mạch và khí phế nang, mặc dù không đặc hiệu nhưng nó thường thấy trong khoảng 97% trường hợp thuyên tắc phổi. Một khí máu động mạch bình thường không loại trừ thuyên tắc phổi.
- Khi nào xạ hình thông khí tưới máu phổi được thực hiện?
Xạ hình thông khí tưới máu phổi rất hữu dụng khi X quang ngực bình thường và không có bệnh tim phổi. Trong những tình huống nghi ngờ nhiều test chẩn đoán sẽ giúp làm sáng tỏ các nghi ngờ của thầy thuốc lâm sàng. Điều cần nhớ là khả năng phát hiện của phần lớn xạ hình thông khí tưới máu phổi thấp hoặc trung bình, thậm chí khi thuyên tắc phổi hiện diện.
- CT scan mạch máu phổi âm tính có thể loại trừ thuyên tắc phổi không ?
Không, nhưng CT scan mạch máu phổi (CTA) là phương tiện có độ nhạy khá. Chúng tôi dựa vào kết quả nghiên cứu PIOPED II (the Prospective Investigation of Pulmonary Embolism Diagnosis) được xuất bản 2006: Những tiên đoán lâm sàng thì quan trọng hơn kết quả CTA. Khoảng 60% bệnh nhân thuyên tắc phổi trên lâm sàng có CTA âm tính có thuyên tắc phổi thật sự. Tương tự có 42% bệnh nhân không có thuyên tắc phổi và ít nghĩ đến thuyên tắc phổi trên lâm sàng nhưng có CTA dương tính. Một nghiên cứu trên 3000 bệnh nhân nghi ngờ thuyên tắc phổi cấp được thực hiện bởi Christopher đề nghị: nếu kết quả CTA âm tính, kết quả sau 3 tháng là tốt mà không cần điều trị. Tuy nhiên cần cẩn thận xem xét lại hình ảnh học với tình huống CTA âm tính nhưng có nghi ngờ nhiều trên lâm sàng; hơn nữa chất lượng hình ảnh học không giống nhau ở các đơn vị lâm sàng. Một thuyên tắc phổi lớn được trình bày trong hình 61.2. Một quy trình chẩn đoán có thể được sử dụng như một hướng dẫn được đề cập trong bảng 61-3
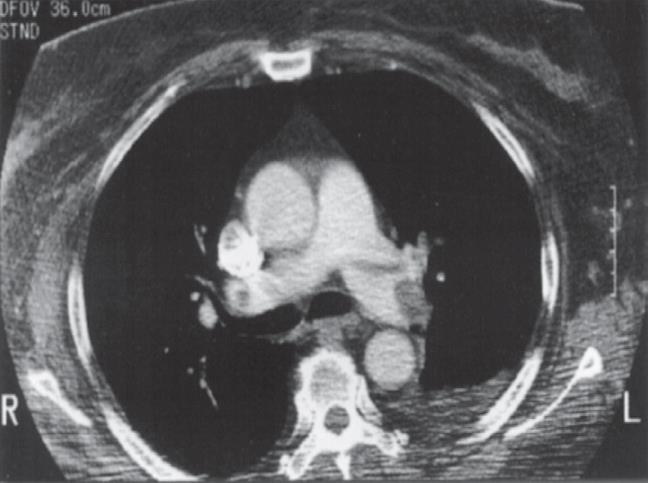
Hình 61-2: Thuyên tắc lớn động mạch phổi trái qua hình ảnh chụp mạch CT (mũi tên trắng)
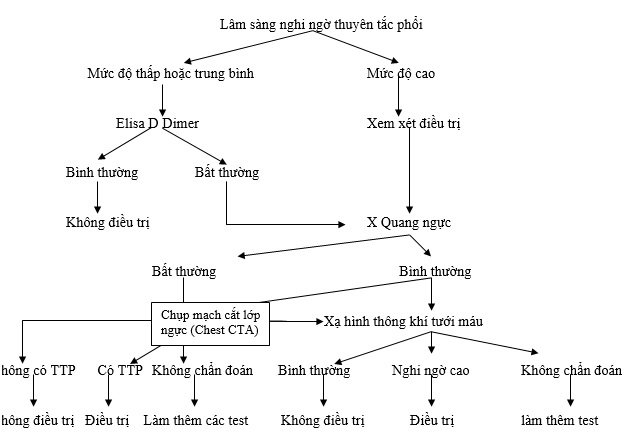
Hình 61-3. Quy trình chẩn đoán khi nghi ngờ thuyên tắc phổi cấp. Sử dụng điểm số tiên đoán trên lâm sàng kết hợp với D-dimer có thể giảm được nhu cầu chẩn đoán hình ảnh. Nếu nghi ngờ khả năng cao thuyên tắc phổi cấp và nguy cơ xuất huyết thấp, nên cân nhắc khởi đầu điều trị chống đông. Xạ ký thông khí tưới máu phổi có lợi nhất khi X-quang phổi bình thường hoặc có bất thường nhỏ. Khi bệnh nhân suy thận nặng, chống chỉ định chụp mạch cắt lớp (CTA), và xạ ký thông khí tưới máu phổi khi đó có thể có ích. (Theo Tapson VF: N Engl J Med 358: 1037-1052, 2008.)40
- Điều trị đầu tiên cho bệnh nhân thuyên tắc phổi cấp như thế nào?
Ở bệnh nhân thuyên tắc phổi cấp, điều trị kháng đông sẽ được thực hiện trong 24 giờ để giảm nguy cơ tái phát. Khuyến cáo của ACCP ( American College of chest physicians Evidence based Clinical Practice ) 2008 điều trị kháng đông trong khi chờ đợi các test chẩn đoán nếu lâm sàng nghi ngờ nhiều . Điều trị đầu tiên với heparin trọng lượng phân tử thấp, hoặc heparin không phân đoạn, hoặc fondaparinux tối thiểu 5 ngày và cho đến khi INR đạt lớn hơn hoặc bằng 2 tối thiểu 24 giờ. Thuốc kháng vitamin K như warfarin cũng nên được bắt đầu trong ngày đầu tiên hơn là trì hoãn . ACCP cũng khuyến cáo nên sử dụng heparin trọng lượng phân tử thấp hơn là heparin không phân đoạn trong những tình huống thuyên tắc phổi cấp không lớn. Những thuận lợi của heparin trọng lượng phân tử thấp bao gồm: dùng đường tiêm dưới da hơn là tiêm tĩnh mạch, không cần theo dõi và ít có biến chứng giảm tiểu cầu . Kháng đông có cải thiện sống còn cho bệnh nhân thuyên tắc phổi cấp có triệu chứng. Cuối cùng nghỉ tại gường không được khuyến cáo cho huyết khối tĩnh mạch sâu trừ khi đau hoặc sưng nề. Dữ liệu về thuyên tắc phổi không đủ để hổ trợ khuyến cáo này.
- Chỉ định đầu tiên cho điều trị tiêu sợi huyết ?
Bằng chứng sốc tim do thuyên tắc phổi. ACCP 2008 khuyến cáo dùng tiêu sợi huyết cho những bệnh nhân thuyên tắc phổi có nguy cơ cao, không có tụt huyết áp và ít có nguy cơ chảy máu. Đây là khuyến cáo loại IIb và không có nghiên cứu ngẫu nhiên tiền cứu để hổ trợ cho khuyến cáo này. Một ví dụ là bệnh nhân có thuyên tắc phổi không lớn (có dãn thất phải, giảm động thất phải, không có tụt huyết áp) quyết định sử dụng thuốc tiêu sợi huyết phụ thuộc vào đánh giá của thầy thuốc lâm sàng về độ nặng của thuyên tắc phổi, tiên lượng, nguy cơ chảy máu . Người ta cũng thường xem xét bệnh nhân có tụt huyết áp nhưng không có sốc . Bảng 61.2 tổng kết những khuyến cáo điều trị tiêu sợi huyết trong thuyên tắc phổi.
|
Bảng 61.2 BẢNG TÓM TẮT KHUYẾN CÁO ĐIỀU TRỊ TIÊU SỢI HUYẾT CỦA ACCP 8 |
|
Khuyến cáo được phân độ theo mức chứng cứ . Grade 1 : có lợi nhiều hơn có hại, Grade 2 : ít chắc chắn Một khuyến cáo mạnh nhất và có nền tảng dữ liệu từ những nghiên cứu tiền cứu ngẫu nhiên có chất lượng tốt : |
|
Theo Kearon C, Kahn SR, Agnelli G, et al: Antithrombotic therapy for venous thromboembolic disease, Chest 133:454S-545S, 2008.
- Một số biến chứng và chống chỉ định của thuốc tiêu sợi huyết ?
Xuất huyết nội sọ là biến chứng nặng nề nhất của điều trị tiêu sợi huyết và chiếm dưới 1% bệnh nhân trong nghiên cứu lâm sàng nhưng khoảng 3 % bệnh nhân từ nghiên cứu ICOPER (International Cooperative Pulmonary Embolism Registry). Những biến chứng khác bao gồm : chảy máu sau phúc mạc, chảy máu dạ dày ruột hoặc chảy máu từ vết thương do phẫu thuật hoặc từ những vị trí làm thủ thuật xâm nhập.
Chống chỉ định của điều trị tiêu sợi huyết bao gồm :
- Phẫu thuật nội sọ, mắt, cột sống
- Chấn thương
- Mới phẫu thuật lớn hoặc các thủ thuật xâm nhập
- Chảy máu lớn đang diễn tiến hoặc mới xảy ra
- Có thai
- Nguy cơ chảy máu rõ ràng trên lâm sàng
Ở bệnh nhân thuyên tắc phổi đe dọa tính mạng, điều trị tiêu sợi huyết sẽ không được từ chối vì có thai
- Điều trị tiêu sợi huyết cho thuyên tắc phổi có cải thiện tỉ lệ tử vong ?
Không. Điều trị tiêu sợi huyết cho thuyên tắc phổi chưa được chứng minh cải thiện tử vong qua các nghiên cứu lâm sàng. Nó chỉ giúp cải thiện huyết động và hình ảnh CT phổi ở những bệnh nhân trẻ, thuyên tắc mới (< 48giờ ) và những thuyên tắc lớn có đáp ứng tốt hơn (Urokinase Pulmonary Embolism Trial, [UPET] ). Điều trị tiêu sợi huyết ở bệnh nhân có quá tải thất phải nhưng không hạ huyết áp thì có giảm được bậc thang điều trị nhưng không làm giảm tỉ lệ tử vong.
- Chỉ định đặt màng lọc tĩnh mạch chủ dưới ?
Chỉ định đầu tiên cho đặt màng lọc tĩnh mạch chủ dưới là chống chỉ định dùng kháng đông, biến chứng chảy máu nặng khi dùng kháng đông, thuyên tắc phổi tái phát mặc dù đã dùng kháng đông đầy đủ. Mặc dù chưa có tài liệu nghiên cứu chứng minh nhưng một số chuyên gia đề nghị đặt màng lọc tĩnh mạch chủ dưới cho bệnh nhân thuyên tắc phổi lớn bởi vì những thuyên tắc phổi thêm vào có thể gây tử vong đặc biệt là những trường hợp chống chỉ định dùng kháng đông.
- Một số biến chứng của đặt màng lọc tĩnh mạch chủ dưới ?
Màng lọc tĩnh mạch chủ dưới có thể làm gia tăng tần suất huyết khối tĩnh mạch sâu (khoảng 20% bệnh nhân) và không làm tăng tỉ lệ sống còn. Những biến chứng khác của màng lọc tĩnh mạch chủ dưới bao gồm : Biến chứng liên quan đến thủ thuật, tràn khí màng phổi, thuyên tắc khí, máu tụ và huyết khối tĩnh mạch chủ dưới muộn, hội chứng sau tiêu sợi huyết, thủng tĩnh mạch chủ dưới, màng lọc trôi đi. Một số màng lọc tĩnh mạch chủ dưới mới có thể lấy ra được sau vài tháng và do đó có thể làm giảm một số biến chứng muộn sau đặt màng lọc tĩnh mạch chủ dưới.
- Bệnh nhân thuyên tắc phổi có thể điều trị ngoại trú không ?
Mặc dù việc điều trị ngoại trú bằng heparin trong lượng phân tử thấp cho bệnh nhân huyết khối tĩnh mạch sâu đã được xác nhận tuy nhiên việc điều trị ngoại trú cho bệnh nhân thuyên tắc phổi vẫn chưa được ủng hộ. Một số tài liệu gần đầy đề nghị việc xuất viện sớm ở bệnh nhân thuyên tắc phổi có thể an toàn nếu bệnh nhân được tầm soát cẩn thận. Nhập viện ngay là phổ biến trong thực hành lâm sàng ngày nay mặc dù thời gian ngắn.
- Bằng cách nào khuyến cáo phòng ngừa thuyên tắc huyết khối tĩnh mạch ?
Những dữ liệu hiện nay trên khắp thế giới cho thấy việc phòng ngừa chưa được tận dụng . Một nghiện cứu gần đây thực hiện trên 67000 bệnh nhân , the Epidemiology International Dayfor the Evaluation of Patient at risk for Venous Thromboembolism in the Acute hospital care Setting (ENDORSE) cho thấy ở nhiều nước chỉ ít hơn một nửa số bệnh nhân có chỉ định dự phòng được điều trị dự phòng.
Tài liệu tham khảo, tài liệu nên đọc và websites:
- Christopher Study Investigators: Effectiveness of managing suspected pulmonary embolism using an
- algorithm combining clinical probability, D-dimer testing, and computed tomography, JAMA 295:172-179, 2006.
- Chunilal SD, Eikelboom JW, Attia J, et al: Does this patient have pulmonary embolism? JAMA 290(21): 2849-2858, 2003.
- Cohen AT, Tapson VF, Bergmann JF, et al: Venous thromboembolism risk and prophylaxis in the acute hospital care setting (ENDORSE study): a multinational cross-sectional study, Lancet 371:387-394, 2008.
- Dalen JE: Pulmonary embolism: what have we learned since Virchow? Natural history, pathophysiology, and diagnosis, Chest 122:1440-1456, 2002.
- Dalen JE: Pulmonary embolism: what have we learned since Virchow? Treatment and prevention, Chest 122:1801-1817, 2002.
- Dong B, Jirong Y, Liu G, et al: Thrombolytic therapy for pulmonary embolism, Cochrane Database System Rev 2:CD004437 DOI: 10.1002/14651858.CD004437.pub2, 2006.
- Goldhaber SZ, Visani L, De Rosa M: Acute pulmonary embolism: clinical outcomes in the International Cooperative Pulmonary Embolism Registry (ICOPER), Lancet 353:1386-1389, 1999.
- Hanna CL, Michael B, Streiff MB: The role of vena caval filters in the management of venous thromboembolism, Blood Rev 19:179-202, 2005.
- Kearon C, Kahn SR, Agnelli G, et al: Antithrombotic therapy for venous thromboembolic disease, Chest 133:454S-545, 2008.
- Konstantinides S, Geibel A, Heusel G, et al: Heparin plus alteplase compared with heparin alone in patients with submassive pulmonary embolism, N Eng J Med 347:1143-1150, 2002.
- PIOPED Investigators: Value of the ventilation/perfusion scan in acute pulmonary embolism, JAMA
- 263(20):2753-2759, 1990. 12. Simonneau G, Sors H, Charbonnier B, et al: A comparison of low-molecular weight heparin with unfractionated heparin for acute pulmonary embolism, N Engl J Med 337:663-669, 1997.
- Stein PD, Alnas M, Skaf E, et al: Outcomes and complications of retrievable inferior vena cava filters, Am J Cardiol 94:1090, 2004.
- Stein PD, Fowler SE, Goodman LR, et al: Multidetector computed tomography for acute pulmonary embolism (PIOPED II), N Engl J Med 354(22):2317-2327, 2006.
- Tapson VF: Acute pulmonary embolism, N Engl J Med 358:1037-1052, 2008.
- Wells PS, Owen C, Doucette S, et al: Does this patient have deep vein thrombosis, JAMA 295:199-207, 2006.

Để lại bình luận
Bạn cần phải đăng nhập để đăng bình luận.