Trường hợp lâm sàng 1:
Bn nữ, 78 tuổi, đang điều trị ngoại trú với chẩn đoán: Hẹp van ĐMC nặng – Tăng huyết áp – Bệnh cơ tim thiếu máu cục bộ (EF: 40%) – 2 stent DES/LAD, RCA (4/2017). Nhập viện vì mệt, nặng ngực, khó thở khi gắng sức.
Bệnh nhân biết hẹp van ĐMC nặng nhiều năm, đến 2015 bệnh nhân khám ở BV Tâm Đức, có chỉ phẫu thuật thay van ĐMC nhưng Bn từ chối mổ. Tháng 4/2017, bệnh nhân nhập viện vì mệt, đau ngực khi gắng sức nhẹ, được chẩn đoán: cơn đau thắt ngực không ổn định, chụp mạch vành hẹp 80% đoạn đầu LAD, 50% LCx đoạn xa, 80% RCA đoạn đầu, bán tắc đoạn giữa. Bệnh nhân được đặt 2 stent phủ thuốc vào LAD và RCA (4/2017). Từ sau khi đặt stent đến nay Bn vẫn còn mệt, nặng ngực khi gắng sức, Bn nhập viện lại 3 lần trong năm qua vì đau ngực và suy tim.
Lúc nhập viện: M: 80 lần/phút, HA: 135/65 mmHg, SpO2: 98%, BMI: 24. Bn mệt, nặng ngực khi gắng sức nhẹ, đi lại khoảng 15 – 10 mét. Khám lâm sàng nghe tim T1, T2 đều, rõ, âm thổi tâm thu 3/6 ở liên sườn 3 bờ trái xương ức, lan cổ, mỏm tim liên sườn 5 đường trung đòn, diện đập mỏm tim # 2×2 cm; phổi ít ran ẩm ở đáy; bụng mềm, gan không to, không phù chân.
ECG: nhịp xoang, tần số tim 75 lần/phút,trục QRS trung gian, sóng T(-) ở V5, V6 và I
XQ tim phổi thẳng: T/LN: 0.52, cung ĐMC dãn, không tổn thương 2 phế trường.
Siêu âm tim: hẹp van ĐMC khít, DTMV # 0.4 cm2, Gd= 90/50 mmHg, van ĐMC 3 mảnh, vôi hóa nhiều, hở van 1.5/5; hẹp van 2 lá nhẹ, DTMV # 1.9 cm2, Gd= 17/6 mmHg, hở van 2 lá 1/4, vôi hóa vòng van 2 lá, hở van 3 lá ¼, PAPs= 40 mmHg; dày thất trái (VLT 14 mm), dãn nhẹ nhĩ trái (41 mm), PXTM: 40%. (Video clip MAC.1 và MAC.2)
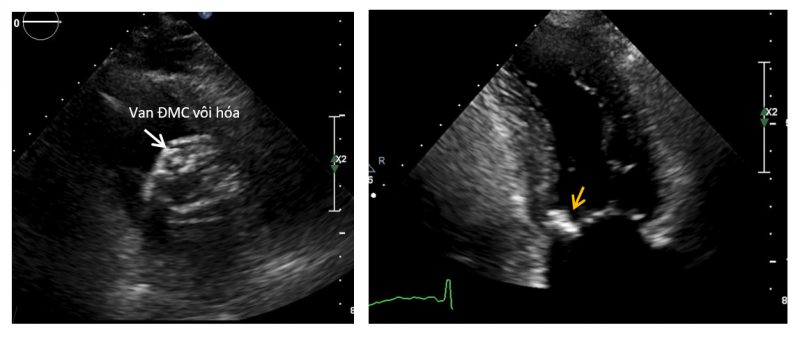
Hình cắt ngang van ĐMC vôi hóa nặng (mũi tên trắng, bên trái), vôi hóa vòng van sau van 2 lá (mũi tên vàng, bên phải)
Video MAC. 1 (click chuột phải và chọn loop để xem video liên tục)
Video MAC. 2 (click chuột phải và chọn loop để xem video liên tục)
Bn đã được chụp MSCT ĐMV kiểm tra (11/2018): 2 stent thông tốt, các chỗ hẹp còn lại không tiến triển thêm.
Bệnh nhân được hội chẩn mổ thay van ĐMC sinh học Perceval size S với kỹ thuật Sutureless. Hậu phẫu bệnh nhân ổn định, xuất viện hai tuần sau mổ. Siêu âm tim sau mổ chênh áp ngang van ĐMC sinh học 20/15 mmHg, hở trong van < 1/4; hẹp van 2 lá nhẹ, chênh áp ngang van Gd= 16/6 mmHg, PAPs= 27 mmHg, PXTM: 45%.
Trường hợp lâm sàng 2:
Bệnh nhân nữ, 77 tuổi, nhập viện vì khó thở.
Bệnh nhân có tiền căn tăng huyết áp, đái tháo đường type 2 khoảng 28 năm, điều trị đều.
Năm 2011, bệnh nhân được đặt stent ĐMC bụng đoạn dưới thận, 1 stent ĐM chậu chung trái, 1 stent ĐM chậu chung phải.
Năm 2012, tái hẹp lại trong stent ĐMC bụng, được nong lại bằng bóng. Chụp mạch vành hẹp 30% LAD đoạn gần.
Năm 2016, nhập viện 2 lần vì viêm phồi nặng, siêu âm tim phát hiện hẹp van ĐMC nặng. Lần nhập viện này tình trạng bệnh nhân rất nặng, không phẫu thuật thay van ĐMC được.
Tháng 3/2018, bệnh nhân nhập viện vì khó thở, nặng ngực, trong lúc nằm viện bệnh nhân ngưng tim được cứu sống, chụp mạch vành hẹp nặng 3 nhánh mạch vành, được đặt 3 stent phủ thuốc lần lượt đoạn gần LAD, LCx và RCA. Từ đó đến nay bệnh nhân nhập viện 3 lần nữa, 2 lần vì mệt, khó thở, suy tim, 1 lần vì xuất huyết tiêu hóa. Bệnh nhân còn hẹp van ĐMC khít, dự kiến thay van ĐMC qua da, sau khi hội chẩn lại thấy bệnh nhân còn có hẹp hở van 2 lá nặng, vôi hóa nên không thực hiện được.
Lần nhập viện này bệnh nhân mệt, khó thở khi gắng sức nhẹ, sau khi đi vệ sinh, không thể tự đi lại chăm sóc bản thân được, thường khó thở khi nằm đầu thấp. Khám lâm sàng: M: 100 l/ph, HA 145/60 mmHg, SpO2: 94-95%, nhịp thở 22 lần/phút, BMI= 22; thở không co kéo; khám tim đều, mỏm tim liên sườn 5 đường trung đòn trái, diện đập mỏm tim khoảng 2cm2, âm thổi tâm thu 3/6 ở liên sườn 3 trái lan lên cổ, âm thổi toàn tâm thu 3/6 ở mỏm, lan nách; phổi ran ẩm nổ rải rác 2 bên; bụng mềm, gan không to, không phù chân.
ECG: nhịp xoang, TST 100 lần/ph,trục QRS lệch trái, lớn thất trái, tăng gánh tâm thu thất trái.
XQ phổi: bóng tim to, cung ĐMC đóng vôi, sung huyết phổi.
Siêu âm tim: hẹp van ĐMC khít, DTMV 0.3 cm2, Gd= 98/66 mmHg, hở chủ 1.5/4, van 3 mảnh, vôi hóa nặng; hẹp van 2 lá trung bình, DTMV 1.7 cm2, Gd= 16/7 mmHg, hở 2 lá 3.5/4, van 2 lá vôi hóa nặng, vôi hóa vòng van 2 lá; hở 3 lá 2.5/4, PAPs= 65 mmHg, PXTM : 50%, dày thất trái (VLT 13 mm), dãn nhĩ trái (43 mm).
Xét nghiệm máu: creatinine máu 154 umol/L (eGFR: 22 ml/ph/1.73), men tim hs-troponin T tăng có hiệu giá, NT-ProBNP tăng 19.349 pg/mL.
Bệnh nhân được chẩn đoán: Nhồi máu cơ tim không ST chênh lên/3 stent ĐMV (3/2018) – Tiền căn ngưng tim được cứu sống – Hẹp van ĐMC vôi hóa khít – Hở hẹp van 2 lá nặng – Tăng áp ĐMP – Tăng huyết áp – Đái tháo đường type 2 – RLLM – Bệnh thận mạn giai đoạn 4 – Bệnh động mạch ngoại biên đã đặt 1 stent ĐMC bụng, 1 stent ĐM chậu chung phải, 1 stent ĐM chậu chung trái (2011). BN được hội chẩn, điều trị nội khoa tích cực với lợi tiểu (TM) và thuốc kháng đông (TDD). Tình trạng suy tim của bệnh nhân không cải thiện, bệnh nhân được chụp ĐMV lại, kết quả tái hẹp trong stent LCx 90%, nhánh LCx ưu thế nên đã được đặt thêm 1 stent phủ thuốc LCx (11/2018). Trong thời gian nằm viện bệnh nhân bị viêm phổi bệnh viện, điều trị kháng sinh 2 tuần. Tình trạng suy tim của bệnh nhân cải thiện dần, hiện tại hết nhiễm trùng. Bn có thể đi lại được khoảng 20- 30m, còn mệt và khó thở khi gắng sức vừa. Bệnh nhân được hội chẩn, chỉ định mổ thay van ĐMC và van 2 lá.
Vôi hóa vòng van 2 lá là một tiến trình thoái hóa mãn tính của vòng van 2 lá, được mô tả đầu tiên năm 1908 bởi bác sĩ Bonninger khi thấy đi kèm với block nhĩ thất hoàn toàn. Vôi hóa vòng sợi của van 2 lá thường gặp ở người già khi làm tử thiết và thường được coi là hậu quả của bệnh thấp tim. Mặc dù bằng chứng của bệnh trước đó không có, nhưng tổn thương này hiện tại được coi là giai đoạn cuối của một quá trình viêm.
Vôi hóa vòng van 2 lá và bệnh xơ vữa động mạch có cùng yếu tố nguy cơ. Vôi hóa vòng van 2 lá là dấu chỉ điểm của bệnh xơ vữa động mạch, đặc biệt hay gặp ở người cao tuổi. Vôi hóa vòng van có thể gây hẹp và/hoặc hở van 2 lá. Hơn nữa, những nghiên cứu gần đây cho thấy vôi hóa vòng van 2 lá không những liên quan đến bệnh tim mạch mà còn liên quan đến tăng tử vong tim mạch và đột quỵ.
Nguyên nhân sinh lý bệnh
Các nghiên cứu về bệnh học trước đây cho thấy vôi hóa vòng van 2 lá và hẹp van ĐMC vôi hóa là một phần trong tiến trình của bệnh lý xơ vữa động mạch. Chỗ gắn giữa van 2 lá và van ĐMC vào vòng van là những chỗ dòng máu xoáy nhiều, gây tổn thương lớp nội mạc và tăng nguy cơ xơ vữa. Vôi hóa trong vòng van 2 lá thường gặp ở tuổi người cao tuổi, tăng huyết áp, tăng mỡ máu, đái tháo đường, bệnh thận mạn có cường tuyến cận giáp thứ phát, những tình trạng làm tăng áp lực lên vòng van (vd, sa van 2 lá), bất thường về di truyền của hệ xương mô sợi (vd hội chứng Marfan, Hurler).
Dịch tễ học
Tần suất bệnh vôi hóa vòng van 2 lá ở người cao tuổi là 14% theo nghiên cứu Framingham. Trong một số nghiên cứu khác, tuổi trung bình của bệnh nhân lần lượt 76 tuổi và 85 tuổi, có tần suất vôi hóa vòng van 2 lá lên đến 42% và 60%. Hầu như hiếm gặp ở tuổi dưới 40, và cứ mỗi 10 năm tuổi cộng thêm sẽ tăng 3.7 lần khả năng mắc bệnh này.
Biến chứng
- Đột quỵ (có thể liên quan đến vôi hóa vòng van 2 lá, nhưng hầu hết các trường hợp có lẽ không phải trực tiếp gây ra)
- Nhồi máu cơ tim (có liên quan nhưng có lẽ không trực tiếp gây ra)
- Xơ vữa động mạch
- Hở van 2 lá
- Hẹp van 2 lá
- Rối loạn nhịp (bệnh hệ dẫn truyền)
- Viêm nội tâm mạc nhiễm trùng
Hở van 2 lá
Người bị vôi hóa vòng van 2 lá, hở 2 lá gặp với tần suất lên đến 63%. Lắng đọng vôi hóa ở phần đáy lá sau gây giảm vận động lá van, làm tăng lực kéo của dây chằng, kéo dãn dây chằng hoặc gây đứt dây chằng, gây hở van 2 lá thứ phát.
Hẹp 2 lá
Hẹp 2 lá là biến chứng hiếm gặp của bệnh vôi hóa vòng van 2 lá. Sinh lý bệnh là do vòng van không dãn ra được trong thời kỳ tâm trương, gây hẹp 2 lá cơ năng. Ngoài ra, do giảm vận động của lá van khi vòng van bị vôi hóa nhất là lá trước có thể là nguyên nhân.
Rối loạn nhịp
Thường liên quan đến rối loạn dẫn truyền như block nhĩ thất, block nhánh, rối loạn dẫn truyền trong thất. Đặc biệt, những trường hợp vôi hóa nặng bệnh nhân có thể có rối loạn nhịp chậm có triệu chứng cần phải đặt máy tạo nhịp.
Rung nhĩ
Bệnh nhân thường kèm rung nhĩ do có nhiều yếu tố liên quan như cao tuổi, tăng huyết áp, bệnh mạch vành, đặc biệt do dãn nhĩ trái hoặc vôi hóa cũng có thể lan vào hệ dẫn truyền trong nhĩ gây rung nhĩ.
Chẩn đoán
Bệnh thường được phát hiện tình cờ khi làm cận lâm sàng hình ảnh tim. Trên siêu âm tim qua thành ngực, mặt cắt cạnh ức trục dọc, thấy có vệt hoặc khối echo dày ở rãnh nhĩ thất, thường liên quan đến vòng van 2 lá phía sau, đôi khi cũng có ở vòng van phía trước hay tam giác sợi giữa các vòng van. Vôi hóa có thể lan từ vòng van vào các lá van, làm hạn chế vận động các lá van, thường không gây ảnh hưởng đáng kể đến huyết động. Tuy nhiên nếu vôi hóa lan đến lá trước, làm hạn chế đáng kể cử động van có thể làm tăng chênh áp ngang van. Trên siêu âm, đo TM ngang chỗ vôi hóa rộng nhất nếu > 1mm, nhưng < 4mm, gọi là vôi hóa nhẹ đến vừa; nếu ≥ 4mm gọi là vôi hóa nặng. Bề dày vôi hóa > 4mm được coi là yếu tố tiên lượng độc lập của nhồi máu cơ tim và bệnh van tim.
Cộng hưởng từ tim hay MSCT tim cũng thấy được vôi hóa vòng van 2 lá.
Điều trị nội khoa
Vôi hóa vòng van 2 lá không triệu chứng không cần điều trị chuyên biệt. Cómối liên quan giữa bệnh vôi hóa vòng van 2 lá và bệnh xơ vữa động mạch, bệnh van tim, đột quỵ, và những bệnh lý mạch máu khác, do đó cần điều trị tích cực các bệnh đi kèm và các yếu tố nguy cơ tim mạch theo đúng khuyến cáo. Không có nghiên cứu đánh giá sự thoái triển vôi hóa van 2 lá với điều trị nội khoa, nhưng những nghiên cứu trên van ĐMC vôi hóa được điều trị với thuốc ức chế men chuyển và statin không làm thoái triển vôi hóa van ĐMC.
Theo hướng dẫn của Hiệp hội Lồng ngực Hoa kỳ 2008 về bệnh van tim và bệnh cấu trúc tim, khuyến cáo dùng aspirin ở bệnh nhân vôi hóa vòng van 2 lá có tiền sử thuyên tắc mạch hệ thống, nhồi máu não, hoặc cơn thoáng thiếu máu não không kèm rung nhĩ. Nếu bệnh nhân bị thuyên tắc hay đột quỵ tái phát dù đang điều trị với aspirin thì nên chuyển sang thuốc kháng đông uống. Trường hợp bệnh nhân có rung nhĩ có chỉ định dùng kháng đông uống ngay từ đầu.
Không có chỉ định điều trị phòng ngừa viêm nội tâm mạc nhiễm trùng trong vôi hóa vòng van 2 lá đơn độc.
Phẫu thuật hay can thiệp qua da
Vôi hóa vòng van 2 lá nặng không kèm hẹp hay hở van 2 lá nặng không có chỉ định phẫu thuật sửa chữa. Vôi hóa vòng van kèm hẹp hay hở van tim làm cho việc mổ van tim thêm khó khăn, tăng tử vong và biến chứng phẫu thuật. Những biến chứng có thể là vỡ thất trái, nhồi máu cơ tim cấp sau nổ, phình vách thất hoặc xuất huyết. Đặc biệt khi thay van 2 lá những mảnh vụn canxi ở vòng van 2 lá có thể đâm thủng thất trái trong một số trường hợp đã được báo cáo.
Bệnh nhân thay van ĐMC qua da, nếu có kèm vôi hóa vòng van 2 lá là yếu tố nguy cơ độc lập quan trọng tiên đoán tử vong toàn bộ, tử vong tim mạch và đặt máy tạo nhịp vĩnh viễn.
Vôi hóa vòng van 2 lá nặng là chống chỉ định tương đối của sửa hay thay van 2 lá qua davì tăng nguy cơ đột quỵ và nhồi máu cơ timdo các mảnh vôi hóa rơi ra trong khi thao tác đưa dây dẫn hoặc nong bóng. Ngoài ra, nếu vôi hóa nặng gần hết chu vi vòng van khi đưa van nhân tạo vào có thể gây vỡ vòng van. Trường hợp vôi hóa không đều hết chu vi vòng van thì van nhân tạo cũng khó áp sát vòng van, khó cố định van dễ sút van hay gây hở cạnh van.
(TLTK: Sharma S, et al. Mitral Annular Calcification. Medscape, Mar 06, 2017)
